При обострении хронического гастрита у больного возникает тяжесть в желудке после приема пищи, а также прочие неприятные симптомы. Рассмотрим детальнее, что нужно делать в таком состоянии, и какие препараты следует принимать.
Хронический гастрит может обостриться вследствие влияния таких факторов:
- Нарушение диетического питания.
- Курение и прием спиртных напитков.
- Прогрессирующие сопутствующие болезни ЖКТ.
- Частое переедание.
- Отравление испорченными продуктами.
- Заражение кишечными палочками.
- Резкое понижение иммунной системы.
- Сильный стресс или психоэмоциональное перенапряжение.

- Болезненные ощущения, возникающие в левой части подреберья. Обычно боль усиливается после приема пищи и имеет острый характер.
- Ухудшение аппетита.
- Тошнота и рвота, особенно после употребления жирной пищи.
- Учащенное сердцебиение.
- Слабость.
- Сухость во рту.
- Диарея.
- Боль в груди.
- Изжога.
- Повышение слюновыделения.
- Отрыжка.
Важно! Выраженность данной симптоматики может быть разной у каждого отдельного пациента. Характер болей во многом зависит от степени запущенности воспалительного процесса на слизистой оболочке желудка.
При внезапном обострении гастрита человеку следует соблюдать такие рекомендации врача:
- Следует лечь и принять позу эмбриона на боку. Она поможет больному максимально расслабить наряженные мышцы брюшной полости и снять приступ боли.
- Если спазмы в животе не проходят, то можно приложить к брюшной полости грелку с холодной водой на 5-10 минут, не более.
- Если человека начала беспокоить сильная тошнота и рвота, то ему рекомендуется положить в рот кусочек лимона или льда. При этом глотать слюну не нужно, так как это еще больше вызовет тошноту.
- Если рвота наступает после каждого приема пищи, то следует выпивать по ложке оливкового масла за двадцать минут до еды. Оно поможет ослабить рвотный рефлекс и снимет раздражение в слизистой оболочке желудка.
- При сильной изжоге можно выпить содовый раствор. Для его приготовления нужно смешать чайную ложку соды в стакане теплой воды. Выпить за два подхода большими глотками.
Важно! Использовать подобные народные средства можно только в том случае, когда гастрит не вызывает повышенную температуру тела и внутреннее кровотечение.

- Больному нужно перейти на дробное питание. Это значит, что кушать овощи, фрукты, мясо и каши нужно отдельно, не совмещая их в одну трапезу.
- Питаться нужно небольшими порциями, но часто (5-6 раз в день). Нельзя допускать переедания.
- В первые два дня после обострения желательно вообще ничего не кушать. Следует дать время желудку «отдохнуть». В такой период можно пить только воду, отвар шиповника и зеленый чай.
- На третий день уже можно пить не кислые кисели, кушать отварные яйца и каши на воде (лучше всего кушать овсянку).
- Если у человека повышена кислотность в желудке, то ему нужно минимизировать употребление продуктов, которые могут поспособствовать выделению кислоты (томатный сок, черный хлеб, кофе, алкоголь, копчености и т.п.).
- Следует чередовать употребление воды и пищи. Лучше всего, запивать еду спустя полчаса.
- Больному можно кушать блюда из картофеля, моркови, овощные пюре, каши, супы с крупами и отварное мясо. Также разрешается употребление нежирной рыбы отварной.
- Следует отказаться от употребления «тяжелых» для переваривания продуктов (виноград, белокочанная капуста, яблоки, хлеб грубого помола).
Список продуктов, которые категорически нельзя кушать в период обострения гастрита:
- Шоколад.
- Мороженое.
- Любые сладкие кондитерские изделия (торты, сдобное печенье и т.п.).
- Консервированные продукты.
- Консервы.
- Острые соусы.
- Жареное и жирное.
- Наваристые бульоны.
- Полуфабрикаты.
- Колбасные изделия.
- Крема.
- Кислые фрукты и соки из них.
- Селедка.
Не нужно пренебрегать лечением гастрита, так как нерешенные проблемы имеют обыкновение прогрессировать. О раке желудка можно прочитать здесь.
Продукты, допустимые к употреблению:
- Творог.
- Кефир.
- Мед (немного).
- Каши.
- Мясо птицы и кролика.
- Рыба.
- Запеканки из овощей.

Традиционное лечение предусматривает такое:
- Больному назначаются антибиотики для подавления активности бактерии хеликобактер. Дозировка и способ приема препаратов данной группы подбирается врачом индивидуально.
- Для уменьшения раздражения и боли в желудке пациенту назначаются препараты группы антацидов. Также они будут понижать кислотность в желудке, создавая в органе защитную пленку.
Чаще всего эрозивный гастрит лечат такими антацидами:
- Альмагель;
- Гестал;
- Цитотек;
- Маалокс.
- Реже назначаются гастропротекторы. Они нужны для защиты слизистой желудка от негативного воздействия кислот. Обычно для этой цели назначается препарат Де-нол.
Важно! Лечение гастрита всегда должно проходить под врачебным присмотром, особенно если болезнь протекает у ребенка. Также не стоит самостоятельно назначать себе лекарственные средства, поскольку они могут вызвать нежелательные последствия и ухудшения в состоянии больного.
Стаж работы более 7 лет.
Профессиональные навыки: диагностика и лечение заболеваний ЖКТ и билиарной системы.
источник
Многие болезни протекают с периодами обострения и ремиссии. В полной мере сказанное относится к хроническому гастриту. Заболевание заключается в воспалении слизистого покрова желудка. Острота и тяжесть болезни напрямую зависят от степени повреждения желудочной оболочки.
Частым обострение гастрита бывает в летнее и осеннее время, одновременно признанное популярным периодом отпусков. Больные расслабляются на отдыхе, забывая о врачебных рекомендациях, начинают нарушать привычный режим питания. К примеру, потреблять больше обычного овощей и фруктов. Клетчатка, находящаяся в доступных южных продуктах, нередко провоцирует острый гастрит.
Прочие факторы обострения:
- курение и злоупотребление спиртным;
- нарушения иммунной системы;
- переедание;
- диеты для похудения;
- усталость и нервные перегрузки;
- кишечные инфекции;
- межсезонное похолодание;
- заражение хеликобактер пилори;
- прочие сопутствующие заболевания;
- приём лекарств с раздражающим действием.
Гастрит способен обостриться быстро, резко или медленно, постепенно, с нарастанием интенсивности симптоматики.
Подскажем, что делать, если обострился гастрит, спешить в больницу либо попытаться снять приступ самостоятельно.
Срочное обращение к врачу-гастроэнтерологу требуется, если:
- появилась боль в левом подреберье;
- ощущаются признаки интоксикации;
- нарушен аппетит, теряется вес;
- случаются тошнота или рвота;
- во рту ощущаются сухость, плохой привкус или избыточное слюноотделение;
- наблюдаются изжога, отрыжка, кишечник часто вздут;
- начались запоры и (или) поносы;
- замечена кровь в каловых массах.
Обострившийся гастрит отличается индивидуальностью симптомов. Начинается рецидив по-разному: у первого пациента случается скорый приступ сразу после еды, второго боль беспокоит натощак. У части больных проходит время после приёма пищи до появления болевого синдрома.
По времени процесс обострения, как правило, быстрый, развивается за считанные дни, иногда даже часы.
Нецелесообразно заниматься самолечением, самовольное лечение грозит осложнениями, лучше незамедлительно обратиться за врачебной помощью.
При диагностике важно исключить пищевое отравление и заболевания, сопровождающиеся похожей симптоматикой.
- общий и развёрнутый биохимический анализы крови;
- анализы мочи и кала;
- дуоденальное зондирование;
- эндоскопические исследования;
- гистология тканей оболочки желудка;
- тесты на наличие бактерии хеликобактер.
После проведения необходимых исследований назначается схема лечения, медикаментозная и альтернативная.
Первая помощь при остром гастрите – безусловно, диета. При составлении индивидуальной диеты учитываются многие факторы, преимущественно – кислотность желудочного сока больного.
При повышенной кислотности исключают из рациона:
- крепкие бульоны;
- кофе и алкоголь;
- колбасы;
- все кислые фрукты;
- маринады и консервы;
- жареные и копчёные продукты;
- грибы;
- газированные напитки;
- грубый хлеб.
Рекомендуются для ежедневного меню:
- кисломолочные продукты и молоко;
- вязкие каши;
- кисели и компоты;
- макароны;
- нежирные блюда из мяса и птицы;
- минеральная вода определённых сортов.
При обострении гастрита у больного с низкой кислотностью диета чуть отличается.
- острые приправы;
- маринованные и копчёные продукты;
- сало и жирное мясо;
- напитки с газом;
- продукты и блюда, что долго усваиваются.
Допускаются в ежедневном рационе:
- каши;
- макароны;
- молоко и кисломолочная продукция;
- нежирные бульоны;
- натуральные соки;
- хлеб пшеничный, сухарики из него.
Еда поддерживается не слишком горячей или холодной, идеальна средняя температура. Принимать рекомендуется частыми (желательно пять-шесть раз в день) маленькими порциями, потребление соли снизить до 10 г в день. Отказ от алкоголя и курения – действенная первая самопомощь.
Диета в обоих случаях допускает сладости, в пределах разумного: мармелад, пастилу, зефир, мёд и некислое варенье.
Показана минеральная вода. При повышенной секреции – «Боржоми», «Славянская», «Джермук». При пониженной – «Ессентуки», «Миргородская», «Арзни».
Выбор лекарственной терапии индивидуален для пациента, выделяется ряд схем:
- При выявлении хеликобактер пилори и прочих бактерий назначается антибактериальная терапия.
- При повышенной кислотности главные лекарства – антацидные препараты. Они защищают слизистую желудка, улучшая регенерацию. Эффективно снимают болевой синдром, избавляют от изжоги и отрыжки. Известные препараты группы – Маалокс, Гастал, Альмагель. Часто назначается Де-Нол.
- Первая помощь при гастрите с низкой кислотностью – препараты для улучшения работы кишечника, выработки соляной кислоты, ферменты.
- Гастрит обостряется от трудностей с иммунитетом, тогда дополнительно назначаются гормональные препараты.
- Беременность признана фактором, вызывающим рецидив. Если обострение гастрита произошло при беременности или у кормящей матери, лечение ведётся с большой осторожностью, чтобы не вызвать осложнений для плода либо новорожденного.
- Стресс считается нередким фактором, инициирующим обострение, важно обеспечить на время лечения состояние эмоционального покоя. Больному потребуется дополнительно консультация психолога или психотерапевта.
Расслабление, умение вовремя переключаться, не загоняя негативные эмоции внутрь – важная составляющая лечения заболевания. Доктор поможет разобраться с причинами, провоцирующими психологическую нестабильность, научит преодолевать угнетённые состояния, тревожность, раздражение.
Дополнительно работа с психотерапевтом хорошо влияет на настрой больного, создавая стойкую установку на выздоровление. Возможно назначение лекарственных препаратов для поддержания нервной системы.
Приступ острого гастрита часто настигает больного стремительно и неожиданно. Хорошо, когда неотложная помощь быстро бывает оказана профессионалом. Случается, что в тревожный момент человек находится вне города, профессиональная медицина недоступна. Примеров немало: поездка на рыбалку, за грибами или ягодами, просто отдых в уединённом, далёком от цивилизации месте, где природа волшебна, но медпункт отсутствует.
В первую очередь следует убрать острую боль, снять синдром. Лучше с помощью спазмолитиков, назначенных лечащим врачом. Обычно люди, страдающие хроническим гастритом, не забывают взять подобные лекарства с собой, положив в походную аптечку.
Если препараты отсутствуют, хорошие результаты предоставит описанный метод. Нужно лечь на бок, подтянув колени к животу. Оставаться в принятом положении от 15 мин до получаса, стараясь максимально расслабиться. Допустимо приложить грелку с холодной водой к животу, к месту, называемому в народе «под ложечкой». Это снимает спазм. Чувство тошноты в домашних условиях снимается кусочком льда либо небольшой долькой лимона.
В отсутствие возможности добраться до врача, указанный нехитрый арсенал средств обычно оказывает неплохие результаты.
Допустимо воспользоваться рецептами народной медицины. Народные средства – преимущественно травы в виде чаёв и отваров. Ромашка, овёс, льняное семя, чистотел и тысячелистник обволакивают желудок, снимают воспаление и боль.
При низкой секреции подойдут мята, зверобой, подорожник. Они улучшают пищеварение, повышают выработку кислоты.
У овощных и фруктовых соков описаны свойства, позволяющие восстановить правильную работу желудочных желёз. Избранные соки (к примеру, виноградный и яблочный) помогают желудочному соку выделяться. Вишнёвый и малиновый – снижают выработку. Из овощных выделяются картофельный, огуречный и морковный соки, крайне полезные для пищеварения.
Если обострился гастрит, поможет прополис. Он неплохо убирает симптомы. Часто улучшение происходит уже на третий-пятый день после начала лечения. Рецептов использования прополиса множество, простейший – ежедневное рассасывание натощак до 8-10 г продукта. Естественно, подобное лечение возможно лишь при отсутствии аллергии на продукты пчеловодства.
Дешёвым, но эффективным средством издавна считаются овсяные хлопья. Рецепт: на ночь замачивается полстакана крупы на полтора стакана воды. Утром вода сливается, из слитого количества варится кисель с добавлением 1 ст. ложки муки или крахмала. Напиток пьют перед завтраком, а собственно завтраком становится каша, сваренная из замоченных хлопьев.
Полезное при болезнях ЖКТ средство – мумие. При остром гастрите популярен рецепт: 0,3 г мумие развести в стакане прохладной кипячёной воды и принимать дважды в день, до еды.
Острая форма проходит, при успешном лечении наступает период ремиссии. Уходят болевые ощущения, ослабевает либо исчезает симптоматика заболевания. Диета становится менее строгой, уже разрешено включать дополнительные продукты. Но питание должно оставаться правильным, злоупотребления острой, тяжёлой, жирной пищей недопустимы.
Необходимо регулярно (не реже 2-х раз в год) посещать врача, выполнять его назначения и проходить необходимые обследования. Стараться соблюдать здоровый режим питания, здоровый образ жизни в целом. Исключить либо свести к минимуму алкоголь и курение. Больше отдыхать, следить за эмоциональным состоянием.
Показано своевременно лечить сопутствующие болезни, чтобы не спровоцировать очередное обострение гастрита. Особенно внимательно стоит отнестись к заболеваниям ЖКТ, стоматологическим и ЛОР-заболеваниям.
Ответственный подход к здоровью в период ремиссии – залог того, что болезнь не обострится.
источник
При обострении гастрита следует сразу же обратиться к врачу для постановки диагноза и подбора соответствующего лечения. Также нужно обязательно перейти на щадящую диету. Из рациона следует исключить все продукты, которые способствуют поддержанию воспалительного процесса. Исключаются жареные и острые блюда, специи, соусы, маринады. Нужно употреблять только отварную и паровую пищу. Постепенно включать в рацион мягкие, протертые продукты.
Любая схема подразумевает, прежде всего, соблюдение режима. Потом оказывается медикаментозная терапия: назначаются противовоспалительные средства, препараты, нормализующие моторику кишечника и нормальное желчеотделение. Дополнительно могут быть назначены средства, направленные на нормализацию кислотности или микрофлоры. Симптоматическое лечение зависит от сопутствующих патологий и результатов обследования. Для снятия боли могут применяться обезболивающие средства. В борьбе со спазмом помогут спазмолитики.
При обострении гастрита, как и при любом другом заболевании, организм нуждается в витаминах. Ниже представлена суточная норма витамин, которые должен получать пациент в период обострения:
- Витамин РР — 60 мг
- Витамин Н – 150 мкг
- Витамин С – 500 мг
- Витамин К – 360 мкг.
При гастрите применяются тепловые, электролитические процедуры. Распространенной процедурой является электрофорез, при котором препарат накладывается на слизистые оболочки. Под действием микротоков происходит всасывание медикаментов. Преимущество этого метода заключается в том, что действующее вещество доставляется непосредственно в зону воспалении, где оказывает прямое противовоспалительное действие. Снижается дозировка и повышается эффективность препарата, минимизируется риск развития побочных эффектов.
Непосредственно в момент воспаления физические нагрузки лучше исключить. Допускаются только легкие упражнения, статические позы, дыхательные упражнения и расслабляющие техники. Если есть сильная боль, тошнота, от выполнения упражнений лучше воздержаться.
Показаны упражнения на растяжку, вытяжение позвоночника и скручивания. Сегодня существует множество комплексов, которые представлены в виде видеоуроков. Также можно обратиться в поликлинику или стационар для получения полноценной консультации инструктора по лечебной физкультуре. Он поможет подобрать индивидуальные упражнения, которые будут эффективны при данной форме и тяжести заболевания. Можно посещать групповые занятия, при которых инструктор проконтролирует правильность выполнения, определить оптимальную нагрузку.
При обострении хорошо помогает упражнение, направленное на растяжку позвоночника. Для этого нужно лечь на пол, постараться расслабиться, после чего начать медленно вытягивать плечи, руки и позвоночник в одну сторону, а ноги и зону поясницы – в другую.
Также можно выполнять это упражнение в вертикальном положении. Для этого потребуется обычный турник или гимнастическая стенка. Нужно повиснуть на турнике, поджав ноги. При этом нужно стараться максимально растянуть позвоночник: руки и голова уходят в одну сторону, ноги – в противоположную.
Снять боль поможет «поза ребенка». Ее подробное описание можно найти в комплексе упражнений системы «Хатха-йоги» и йоготерапии. Необходимо присесть на колени, прикрыть глаза, расслабиться. Постепенно опускаемся вперед, грудь и область желудка опускаем на колени, голову при этом стараемся опустить на пол. Руки заводим за спину, назад или вытягиваем вперед. В этом упражнении стараемся максимально расслабить. Усилием воли направляем все внимание на область желудка, в то место, где ощущается боль. Стараемся мысленно расслабить мышцы желудка, живота, внутренние органы, мышцы пресса. Упражнение выполнять как минимум 10-15 минут.
Дыхательные упражнения помогают снять боль, спазм, устранить неприятные ощущения и тошноту. Для выполнения нужно сесть, расслабиться. Дыхание выполняется животом. На вдохе живот максимально уходит вперед, на выдохе – прижимаем к позвоночнику. При этом представляет, как на вдохе вместе с воздухом в нас входит поток светлой, чистой силы, направляется в область желудка, в очаг воспаления. При этом болевые ощущения уменьшаются, по телу разливается тепло. На выходе черная энергия, грязь собирается в области желудка и выходит наружу черным потоком. Мышцы живота все время расслабляем, все внимание направляем именно на них. Такое же упражнение можно выполнять стоя.
Расслабляющие упражнения направлены на снятие напряжения, устранение спазма, боли. Расслабление особенно эффективно в системе комплексного лечения гастритов, обострившихся на нервной почве. Существует множество медитативных комплексов, специальная расслабляющая музыка, мантры, звуки природы, которые способствуют более глубокому расслаблению, мышечной релаксации.

Гастрит может лечиться при помощи народных средств, которые должны применяться только после предварительной консультации врача. В период обострения народные средства должны применяться только в составе комплексной терапии, сами по себе они неэффективны.
Для укрепления организма и нормализации обменных процессов рекомендуется применять укрепляющее средство. Также оно способствует очистке организма, в том числе пищеварительного тракта. Для его приготовления берут по 200 грамм фиников без косточек, сушеных яблок, кураги. Все это смешивают, пропускают через мясорубку. Добавляют по вкусу мед, молотый имбирь. Дают возможность настояться 3 дня, затем употребляют внутрь по 1 столовой ложке, дважды в день.
Для приготовления отвара, который будет снимать спазм и боль, берут листья мяты и крапивы в равных долях, смешивают между собой. Для приготовления отвара берут 1 столовую ложку смеси, заливают кипятком (стаканом). Дают возможность настояться. Процеживают, добавляют по вкусу мед, пьют в теплом виде как чай. В день можно выпивать до 1, 5-2 литров такого отвара.
Хорошо зарекомендовал себя отвар шиповника с питательными компонентами. Для приготовления берут 1 столовую ложку плодов шиповника, заливают стаканом кипятка. Дают возможность настояться. Перед употреблением добавляют 10-15 капель экстракта или сока лимонника, 1 чайную ложку масла облепихи. Пить как чай в теплом виде, до 1 литра в день. Шиповник снимает воспалительный процесс, лимонник насыщает организм питательными веществами, облепиха способствует восстановлению слизистой оболочки, предотвращает развитие язвы и эрозий.

Травы издавна применяются для лечения различных воспалительных процессов, восстановления организма. Трава пал-пала помогает быстро снять воспалительный процесс, купировать боль. Для отвара берут 5-10 грамм травы, заливают кипятком. Дают возможность настояться в течение получаса. Пьют по 1 чайной ложке через каждые 5 часов.
Для быстрого излечивания гастрита, воспалившегося на фоне нервного перенапряжения, стресса применяют настой валерианы. Для этого 15 грамм корня валерианы заливают стаканом водки. Настаивают 3-5 дней в темном месте. Пьют по 1 столовой ложке трижды в день.
При тошноте желудочного происхождения применяют отвар укропа. При приготовлении берут 5 грамм семян укропа на 500 мл воды, заливают кипятком. Дают возможность настояться в течение получаса. Пьют в теплом виде при возникновении чувства тяжести, тошноты. Если тошнота уже не беспокоит, употреблять по 2-3 столовые ложки отвара через каждые 3-4 часа.
Гомеопатические средства хорошо зарекомендовали себя в лечение гастритов и других заболеваний желудка и кишечника. Следует соблюдать меры предосторожности перед приемом. Обязательно нужно посоветоваться с врачом. Гомеопатические средства нужно включить в состав комплексной терапии. Но только нужно знать, на каком этапе это лучше сделать. Нужно помнить о том, что некоторые вещества могут быть несовместимы между собой, что приведет себя к многочисленным побочным эффектам. Следует с осторожностью принимать, поскольку многие препараты оказывают накопительное действие: то есть начинают действовать только после того, как их накопится в организме определенное количество. Некоторые могут начать действовать даже после полного курса лечения.
Оказывает положительное воздействие на желудок, стенки пищевода, нормализует кислотность, снимает воспаление. В состав входит медвежий жир, экстракт прополиса, лабазник, шалфей и масло облепихи. Применяют по 1 чайной ложке средства дважды в день. Хранить в заводской упаковке в холодильнике.
Бальзам, который препятствует развитию язвы, нормализует состояние слизистых оболочек и стенок желудка и кишечника. Способствует оздоровлению и восстановлению организма. Принимать следует в течение месяца по 1 столовой ложке 2-3 раза в день. В состав препарата входит барсучий жир, перга, солодка и зверобой, кедровая живица.
Для восстановления желудка после воспалительных процессов, для заживления повреждений и эрозий применяют данный бальзам по одной столовой ложке 2-3 раза в день. В состав входит перга, мумие алтайское, зверобой, женьшень, масло кедра.
Применяют для профилактики гастритов, при лечении воспалительных процессов в области желудка и кишечника. Нормализует моторику кишечника. Принимают по 1 столовой ложке 1-2 раза в день. В состав входит пчелиный воск, расторопша, горный алтайский мед и живица кедровая.
Оперативные вмешательства могут потребоваться только в экстренных случаях, например, при открытии кровотечения, появлении открытых язв, новообразований. Также хирургическое вмешательство может потребоваться в том случае, если причиной гастрита стало инородное тело в желудке или пищеводе, при непроходимости пищевода.
При обострении гастрита должно быть диетическое, щадящее питание. В первый день при сильной боли и выраженности симптомов рекомендуется весь день голодать. На второй день рекомендуется включать в рацион бульоны, отвары шиповника, растительные отвары и настои. На третий день можно добавлять легкие протертые блюда в отварном и паровом виде. На 5 день можно постепенно расширять меню, включая каждый день по одному блюду или продукту. Щадящую диету нужно соблюдать от 14 до 28 дней. Лучше 28 дней, поскольку это полный биохимический цикл и за это время происходит полное восстановление и обновление организма.
В период соблюдения нужно соблюдать щадящую диету, которая не перегружает организм и не содержит вредных, раздражающих веществ. Примерное меню на один день имеет примерно следующий вид:
Творожная масса со сметаной и сахаром, кисель ягодный.
Бульон куриный, каша ячневая (жидкая, протертая). Мясо, рубленное мелкими кусочками, морковь, натертая с зеленью. Чай зеленый.
Каша тыквенная полужидкая, отварное яйцо. Кисель.

Первый день должен быть полностью голодным. Не рекомендуется принимать ничего, кроме чистой воды. На второй день добавляются лекарственные отвары, шиповник. Можно пить чай из различных трав. Добавляются бульоны, сухарики. Только на третий день можно включить в рацион жидкие и протертые блюда, отварные или паровые продукты, нежирные.
В первые день можно пить только чистую воду, негазированную. Это может быть любая минеральная вода, в крайнем случае – кипяченая.
На второй день можно пить растительные отвары, шиповник, некрепкий чай.
На третий день можно добавить кисели, чай с молоком, кефир.
Алкоголь при обострении гастрита
Любые алкогольные напитки должны быть полностью исключены, поскольку алкоголь является одним из основных факторов, который способствует развитию воспаления, усиливает боль и спазм. При употреблении алкоголя в период обострения гастрит может перейти в язвенную болезнь.
В период обострения все продукты делятся на разрешенные и запрещенные. К разрешенным продуктам относят нежирные сорта мяса и рыбы, овощи. Все продукты должны быть отварными или приготовленными на пару. Вместо хлеба должны быть гренки или сухарики. Вместо картошки рекомендуется употреблять крупы. Картошка допускается только в виде пюре. Зажарка и заправка не применяется. Супы только жидкие, прозрачные, можно легкие бульоны, творог, сырки. К запрещенным продуктам относят макароны, мучные и кондитерские изделия, свежий хлеб, жирное мясо, цитрусовые. Также запрещен жир, сало, масло, специи, приправы, соусы и маринады.
Фрукты можно применять в свежем виде, а также в виде варенья, джемов, повидла. Варенье можно добавлять в чай. Положительно воздействуют на организм фруктовые пюре, салаты. Рекомендуется пюре из яблок, банановое, дынное, абрикосовое пюре. Стоит попробовать перетертые ягоды с сахаром. Исключить из рациона нужно цитрусы, пряные фрукты. Можно принимать сухофрукты, особенно полезны инжир и курага. Фрукты можно заправлять медом. Также допускается употребление в виде соков. Можно пить сок с мякотью. Не рекомендуются моченые и консервированные фрукты. Фрукты не только способствуют нормализации пищеварения и снятию воспаления, они также насыщают организм витаминами, выводят токсины. Это существенно ускоряет выздоровление.
Яблоки положительно сказываются на процессе выздоровления. Они богаты витаминами, содержат железо. Это способствует быстрому снятию воспаления, нормализации микрофлоры. Происходит ускорение регенерации. Можно употреблять в виде пюре, варенья, в свежем виде. Многие добавляют яблоки в состав фруктовых салатов, в сладкие каши, салат из творога. Из яблок можно готовить запеканку, шарлотку. Многие предпочитают печеные яблоки с добавлением корицы или ванили.
В период воспаления рекомендуется применять бананы. Они нормализуют обмен веществ, снимают ощущение боли, жжение, устраняют тошноту. Воздействуют на слизистые успокаивающе, снимают воспалением. Применяют в обычном виде. Действие бананов усиливается при их употреблении с кефиром. Также можно приготовить пюре из бананов. Прекрасно зарекомендовали себя в качестве одного из компонентов фруктового салата.
При обострении нужно включать в рацион больше овощей. Если после употребления овощей в свежем виде боль в области желудка усиливается, нужно применять только отварные, паровые или тушеные овощи. Рекомендуются овощные бульоны, супы. Можно готовить овощные рагу. Рекомендуется отварная цветная капуста, тушеная капуста, тертая морковь, свежие огурцы, помидор, перец. Баклажаны и кабачки нужно употреблять в умеренном количестве. Подходят фаршированные овощи. Можно тушить овощи с мясом. Соусы исключаются. Можно пить овощные соки, готовить пюре. Особенно полезны для желудка томатный, морковный сок.
Свеклу можно употреблять в отварном виде. Также можно добавлять с состав различных овощных салатов. На второй-третьей неделе можно включить в рацион небольшое количество винегрета. Свеклу рекомендуется заправлять подсолнечным маслом. Можно делать салат с бобовыми.
У некоторых свежие огурцы могут переноситься организмом по-разному. Нужно смотреть по самочувствию: если после употребления огурцов боль не усиливается, можно смело включать в рацион. При усилении тошноты и болевых ощущений огурцы в свежем виде следует исключить из рациона (маринованные, соленые, малосольные также запрещены). Можно добавлять в небольшом количестве в другие салаты.
В период обострения молоко не рекомендуется. Допускается включение молока в небольших количествах в чай, цикорий. Можно готовить молочные каши. Кроме того, молоко не рекомендуется употреблять людям старше 20 лет, поскольку в их организме отсутствует фермент, способствующий расщеплению молока. В результате нарушается обмен веществ. Молоко рекомендовано только детям.
В рацион кефир включают примерно на третий день обострения. Он способствует нормализации микрофлоры, снимает воспаление, устраняет тошноту и болевые ощущения. Можно принимать в течение дня небольшими глоточками для подавления боли. При употреблении совместно с бананами или банановым пюре действие кефира усиливается, происходит быстрое восстановление не только пищеварительного тракта, но и всего обмена веществ организме.
Примерно на третий день обострения можно употреблять йогурт. Он положительно сказывается на моторике кишечника, снимает воспаление, восстанавливает микрофлору. Можно употреблять в течение дня. Устраняет боль. Можно брать йогурт с кусочками фруктов и ягод, со злаками, но без красителей.
Примерно на 4-5 день в рацион в небольшом количестве включают творог. Его можно есть в свежем виде. Часто готовят салаты из творога, добавляя в него сметану, кусочки фруктов, ягоды, варенье или джемы. Можно готовить творожники, творожные запеканки. Хорошо сочетается с кефиром и йогуртом. Лучше употреблять на ужин.
Сыр положительно воздействует на организм в период обострения. Это легкий, диетический продукт, который обеспечивает организм белком, питает. Сыр можно употреблять ломтиками, а также добавлять в состав различных блюд, салатов. В период обострения можно употреблять любые сыры, кроме копченых и сулугуни. Положительно сказывается на состоянии желудка плавленый сыр и брынза.
Рекомендуется применять различные каши. Вводятся они на третий день обострения. Первую неделю можно употреблять только протертые, жидкие и полужидкие каши. Нужно стараться включить в рацион как можно большее разнообразие каш. Рекомендуется готовить каши из гречневой, перловой, ячневой, кукурузной крупы, риса, пшеницы. Полезными свойствами обладают смеси из 2-3 видов каш. На завтрак рекомендуется овсяная каша, «Геркулес», тыквенная, манная каша. Заправлять каши можно сливочным маслом. Можно добавлять кусочки фруктов, ягоды. Часто готовят каши на молоке.
Гречка довольно быстро устраняет воспалительный процесс, очищает организм, выводит токсины. Можно готовить в виде каши, добавлять в суп. Из гречки готовят различные блюда, например, гречаники, гречневые оладьи. Гречка в сочетании с молоком насыщает организм всеми необходимыми аминокислотами, нормализует обмен веществ.
Супы составляют обязательную часть рациона человека, страдающего гастритом, как в период обострения, так и в период ремиссии. Супы можно готовить на бульоне и без него. Бульон может быть рыбным, мясным, овощным, грибным. К супу рекомендуется не хлеб, а сухари или гренки. Нужно включать разнообразные супы: овощной, гречневый, рисовый, картофельный, суп-пюре. Полезны молочные супы, супы с бобовыми. Суп должен быть теплым. При обострении включается в рацион на третий день обострения. Зажаривать суп не нужно. Для бульона используют нежирные сорта мяса. Специй быть не должно, количество соли сводится к минимуму.
Мед оказывает прекрасные ранозаживляющие свойства, восстанавливает поврежденную слизистую, снимает раздражение и воспаление. Мед обладает антибактериальными свойствами, восстанавливает микрофлору. Употреблять можно в чистом виде, особенно натощак. Также добавляют в чай, в состав сиропов, бальзамов, в салаты.
Кисель включают на второй день обострения. Он обладает обволакивающими свойствами, защищает стенки и слизистые оболочки от повреждающего воздействия различных негативных факторов. Кисель уменьшает боль, спазм, препятствует развитию язвы. Существенно снижается воспаление. Можно употреблять любые кисели: фруктовые ягодные, приготовленные из фруктов и ягод.
При обострении обязательно нужно пить минеральную воду. Она обязательно должна быть без газа. Можно подобрать специальную воду, которая предназначена для лечения заболеваний желудочно-кишечного тракта. В первый день обострения ничего не кушают, пьют только минеральную воду. Нужно выпить не менее 1,5-2 литров.
Масло льна применяется натощак по 1 чайной ложке, или добавляется в салаты, каши. Снимает воспаление и раздражение, устраняет боль, смягчает слизистые оболочки, нормализует моторику, стул.
Кофе полностью исключается из рациона, поскольку кофеин раздражает стенки желудка, усиливает воспалительный процесс. Может привести к развитию язвенной формы, язве.
Индейка относится к питательным, но не жирным сортам мяса. Индейка богата белком, витаминами. Ее можно употреблять при обострениях для приготовления бульона.
Питание должно быть дробным, порции – небольшие. Нужно кушать 5-6 раз в сутки. Пища должна быть протертой, легкой. Рекомендуется готовить отварные, паровые блюда, включат овощи и фрукты, бульоны, кефир, молочные продукты.
В качестве горячих блюд употребляют овощные, мясные, рыбные супы, бульоны, супы пюре, молочные супы. На обед готовят кашу и отварное или паровое блюдо из мяса или рыбы, овощи. На ужин можно приготовить запеканку, омлет, сладкую кашу и запить молочными продуктами или киселем.
При обострении нельзя есть жареные, копченые блюда, соусы, специи, маринады. Нужно исключить жирное мясо и рыбу, консервацию, консервы, колбасы. Запрещены шашлыки, сало, продукты, приготовленные на гриле, грибы, алкоголь.
Тяжелые виды спорта и интенсивные нагрузки во время обострения придется исключить. Допускаются легкие, поддерживающие упражнения. Для желудка полезны дыхательные и медитативные комплексы, упражнения на растяжку.
источник
Каждый опытный врач знает, как протекает обострение гастрита у детей и взрослых. Данная патология очень широкого распространена. Это заболевание имеется у миллионов людей во всем мире. Некоторые формы хронического гастрита представляют опасность, так как могут стать причиной язвы и рака желудка.
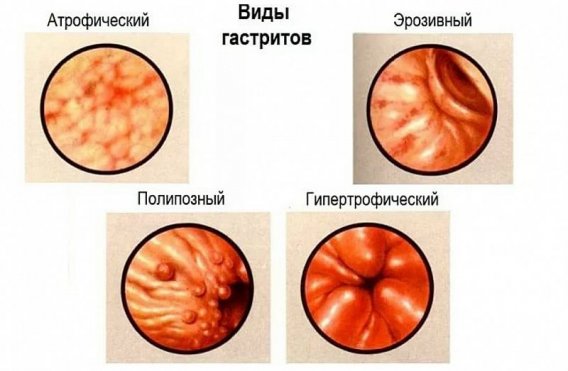
Обострение гастрита — частое явление. В данном случае речь идет о хроническом воспалении слизистой желудка. В процесс вовлекаются различные отделы органы. Известны следующие формы хронического гастрита:
Воспаление бывает обусловлено хеликобактерной инфекцией. Только 10–15% больных хроническим гастритом обращаются к врачу. Болеют взрослые и дети. Выраженность клинической картины зависит от причины гастрита и площади поражения. Признаки обострения заболевания очень напоминают язвенную болезнь желудка. Поставить диагноз можно только на основании эндоскопического исследования.
При обострении гастрита симптомы возникают при определенных обстоятельствах. Происходит это чаще всего весной и летом. Причины — изменение рациона и употребление спиртных напитков. Обострению способствуют следующие факторы:
- курение;
- алкоголизм;
- пищевые отравления;
- воздействие токсических веществ;
- погрешности в питании;
- несоблюдение врачебных назначений;
- прием НПВС или других гастротоксичных лекарств;
- развитие холецистита или панкреатита;
- вредные условия труда;
- стресс;
- нарушение функции сфинктера Одди;
- пищевая аллергия;
- острые инфекционные заболевания;
- снижение иммунитета.
Если у человека ранее была диагностирована хроническая форма заболевания, то симптомы могут появиться на фоне нерационального питания. Решающую роль в обострении весеннего гастрита играет неправильный режим питания. Длительные интервалы между едой, перекусы, употребление пищи в спешке, питье горячих или слишком холодных напитков, недостаточное механическое измельчение, прием пищи 2–3 раза в день большими порциями, пристрастие к грубой, жареной и жирной еде, питье газированной воды и кофе — все это способствует появлению симптомов заболевания.
Весенние обострения часто наблюдаются у людей, которые испытывают регулярный стресс. Причинами являются семейные проблемы, смерть близких, нервная работа и экзамены. Если обострился хронический гастрит, то этому мог поспособствовать прием НПВС, антибиотиков или цитостатиков. Данные медикаменты раздражают слизистую желудка, способствуя воспалению.
Весеннее обострение характерно для людей, которые употребляют алкоголь, наркотические средства и курят. Содержащиеся в сигаретном дыме вещества подавляют выработку слизистой защитных веществ, а спирт усиливает секрецию соляной кислоты. Причиной обострившегося гастрита может стать хеликобактерная инфекция. Эти микробы выдерживают действие желудочного сока.
Они нарушают баланс между агрессивной средой и защитными факторами слизистой. Причиной обостренной формы гастрита может стать дуоденальный рефлюкс. Это состояние, при котором содержимое 12-перстной кишки вместе с желчью забрасывается в желудок. Рефлюкс возможен при недостаточности сфинктера. Обострению хронической формы гастрита способствуют очаги острой и хронической инфекции.
Клинические проявления во многом определяются причиной и уровнем кислотности желудочного сока. Для обострения гастрита характерны следующие симптомы:
- боль в эпигастральной зоне;
- чувство тяжести в верхней части живота;
- тошнота;
- ощущение переполнения желудка после приема пищи.
При повышенной кислотности наблюдаются такие признаки, как кислая отрыжка, боль, изжога, чередование диареи с запором, вздутие живота и рвота. При обострениях часто возникает неприятный привкус во рту. Усиленная продукция соляной кислоты способствует метеоризму. Причина в образовании большого количества газов.
Аппетит может сохраняться. Хроническое воспаление желудка в фазу обострения может проявляться урчанием в животе, воздушной отрыжкой, диареей, тошнотой по утрам и снижением аппетита. Это указывает на гипоацидный гастрит. У таких людей часто наблюдаются гиперсаливация и снижение веса. Обострение хронического гастрита всегда проявляется болью.
Она имеет следующие признаки:
- возникает натощак или через 1,5–2 часа после еды;
- ослабевает после приема антацидов или блокаторов протонной помпы;
- бывает различной интенсивности;
- локализуется в эпигастральной области.
Если боль ощущается справа, то это указывает на поражение пилорического отдела желудка. Для обострения гастрита с эрозиями характерно возникновение кровотечений. У таких больных возможны рвота по типу кофейной гущи и жидкий, черный стул (мелена). В тяжелых случаях может развиться шок. Для обострения гастрита характерно возникновение анемического синдрома.
Он проявляется слабостью, бледностью кожи и видимых слизистых оболочек, апатией, сухостью волос, ломкостью ногтей, одышкой, болью в сердце, снижением работоспособности и артериальной гипотензией. Если гастрит часто обостряется, то это приводит к нарушению пищеварения и гиповитаминозу. При аутоиммунной этиологии заболевания часто возникают неврологические симптомы в виде потемнения в глазах, шума в ушах, онемения конечностей, головокружения и неустойчивого настроения. При внешнем осмотре больных с гастритом в стадию обострения часто выявляется налет на языке.
Люди с частыми обострениями должны находиться под наблюдением врача. Без лечения возможны следующие негативные последствия:
- формирование язвы;
- ахилия;
- алиментарная дистрофия;
- развитие гастродуоденита;
- гиповитаминоз;
- B12-железодефицитная анемия;
- кровотечение;
- рак;
- геморрагический шок;
- стеноз пилорического отдела;
- непроходимость желудка;
- деформация желудка.
Осложнения развиваются в том случае, если человек с обострением гастрита не обращается к врачу, занимается самолечением или не выполняет рекомендации гастроэнтеролога. Наиболее опасна малигнизация. Это состояние, при котором появляются атипичные клетки. С этом случае требуется хирургическое вмешательство.
При обострении гастрита лечение проводится после уточнения диагноза. Данная патология может маскироваться под пищевые токсикоинфекции, язву, панкреатит или энтерит. При весеннем обострении гастрита понадобятся следующие исследования:
- анализ на бактерии Helicobacter;
- общий и биохимический анализы крови;
- иммуноферментный анализ;
- полимеразная цепная реакция;
- анализ кала на скрытую кровь;
- биопсия;
- эндоскопическое исследование;
- УЗИ;
- рентгенография с контрастом.
Перед тем как назначать лекарственные препараты, врач должен собрать анамнез заболевания и жизни пациента. Необходимо выявить, были ли ранее приступы боли в эпигастральной области и другие симптомы. Важно определить факторы риска развития хронического гастрита. Нужно уточнить, сколько длится обострение и чем оно спровоцировано. Необходимо оценить характер питания больного.
Для исключения пищевых токсикоинфекций проводится бактериологический анализ рвотных масс и кала. Перед тем как снять обострение, необходимо оценить кислотность желудка. Это важно для последующей терапии.
Слизистая осматривается в процессе эндоскопического исследования. Возможны следующие изменения:
- кровоизлияния;
- отечность;
- гиперемия;
- эрозии;
- сужение пилорической зоны;
- дисплазия эпителия.
При атрофическом гастрите выявляется истончение слизистого слоя органа. Дополнительно проводятся анализы на содержание гастрина и пепсиногена.
Фаза обострения заболевания может продолжаться долго, доставляя человеку массу проблем. Лекарственные препараты подбираются лечащим врачом, исходя из формы гастрита и уровня кислотности. При гиперацидной форме заболевания могут назначаться:
- антациды;
- блокаторы протонной помпы;
- аналоги соматостатина;
- гастропротекторы;
- анальгетики;
- спазмолитики;
- антибиотики;
- блокаторы гистаминовых рецепторов.
При развитии B12-железодефицитной анемии возможно применение гормональных препаратов (кортикостероидов). При гастрите снимают боль и спазмы такие препараты, как Но-Шпа, Папаверин и Дротаверин. Необходимо отказаться от употребления внутрь препаратов группы НПВС, так как они раздражают слизистую.
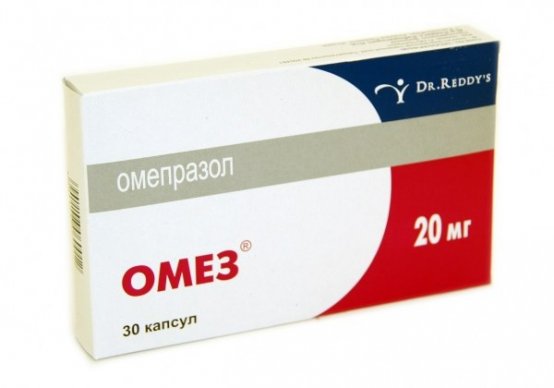
Важное место в лечении занимает применение блокаторов протонного насоса. К ним относятся Санпраз, Омез, Париет, Рабиет, Нольпаза и Пептазол. Они помогают устранить болевой синдром при обострении заболевания. К симптоматическим средствам относятся антациды. Это препараты, которые быстро нейтрализуют соляную кислоту в желудке. В эту группу входят Гевискон, Алмагель и Фосфалюгель.
Наряду с этими препаратами назначаются гастропротекторы. К ним относят Де-Нол и Вентер. Их механизм действия основан на создании защитной пленки на слизистой желудка. При положительных результатах анализа на бактерии Helicobacter назначаются антибиотики из группы макролидов, цефалоспоринов, производных 5-нитроимидазола или защищенных пенициллинов.
Если больные люди едят и после этого появляется тошнота или рвота, то в схему лечения включают прокинетики. Эти лекарства улучшают моторную функция желудка и кишечника. Наиболее часто назначаются Мотилиум и Церукал. При гипоацидном гастрите и полном отсутствии соляной кислоты назначается Ацидин-Пепсин. Если в весенний период наблюдается обострение атрофического гастрита, то в схему лечения включают натуральный желудочный сок.
При развитии анемии на фоне эрозий слизистой желудка могут назначаться препараты железа. Для нормализации пищеварения применяются ферменты. Они противопоказаны в фазу обострения. Данные лекарства нужно принимать после устранения болевого синдрома. К ферментам относятся Панзинорм, Креон и Фестал.
Диета при обострении гастрита — важная составляющая лечения. Что можно есть больным, знает каждый гастроэнтеролог. При гипоацидном гастрите назначается лечебное питание №2, а при повышенной кислотности показан стол №1. Больным нужно исключить из меню:
- алкогольные и газированные напитки;
- свежие фрукты и овощи;
- кофе;
- грибы;
- копчености;
- колбасные изделия;
- консервы;
- соления;
- приправы;
- острые и жирные блюда;
- свежую выпечку;
- острый сыр;
- острые кетчупы и соусы;
- горчицу.
Кушать нужно 5–6 раз в день с интервалом в 3–3,5 часа. Нельзя пропускать приемы пищи и есть всухомятку. Овощи рекомендуется употреблять в отварном виде. Из фруктов полезны бананы. Диета при гастрите в стадии обострения соблюдается в течение месяца. Питание должно быть таким, чтобы в организм поступали все необходимые вещества, но при этом оно должно быть щадящим по отношению к слизистой желудка.
Нельзя употреблять горячие или слишком холодные напитки и блюда. В острую фазу гастрита рекомендуется есть протертую или полужидкую пищу. После стихания боли можно включить в рацион нежирное мясо, рыбу, постный творог, молоко, ненаваристые супы, овощные пюре и каши. Снимая обострение при атрофическом гастрите, нужно помнить, что необходимо усилить секрецию соляной кислоты.
Для этого в меню включают экстрактивные вещества, кисло-сладкие фрукты, ягоды и соки, а также наваристые бульоны. Соблюдение данной диеты должно способствовать выработке желудочного сока. Очень важно, чтобы пища вызывала аппетит и ароматно пахла. Рекомендуется пить разведенный лимонный сок. Вне стадии обострения гастрита проводятся физиопроцедуры (электрофорез, бальнеотерапия, фонофорез).
Чтобы не снимать обострения в будущем при помощи лекарств, нужно придерживаться рекомендаций лечащего врача. Это основной аспект профилактики заболевания. Необходимо:
- полностью отказаться от спиртных напитков;
- не пить газированную воду;
- не есть запрещенные продукты;
- питаться дробно (5–6 раз в день) и по расписанию;
- бросить курить;
- исключить контакт с химикатами;
- принимать прописанные врачом лекарства;
- своевременно лечить инфекционные болезни;
- не перенапрягаться;
- не подвергаться стрессовым ситуациям;
- заниматься спортом;
- тщательно прожевывать пищу перед проглатыванием;
- употреблять блюда в теплом виде;
- отказаться от перекусов на работе или учебе;
- ежедневно есть каши и супы.
При наличии атрофического и эрозивного гастритов требуется наблюдение за больными, так как имеется риск малигнизации. После излечения от хеликобактериоза с целью профилактики повторного заражения рекомендуется чаще мыть руки, тщательно мыть посуду в горячей воде и есть только чистыми столовыми приборами.
Гастрит в стадию обострения отличается яркой клинической картиной. Появление боли, тошноты или других симптомов является поводом для посещения гастроэнтеролога и эндоскопического исследования.
источник