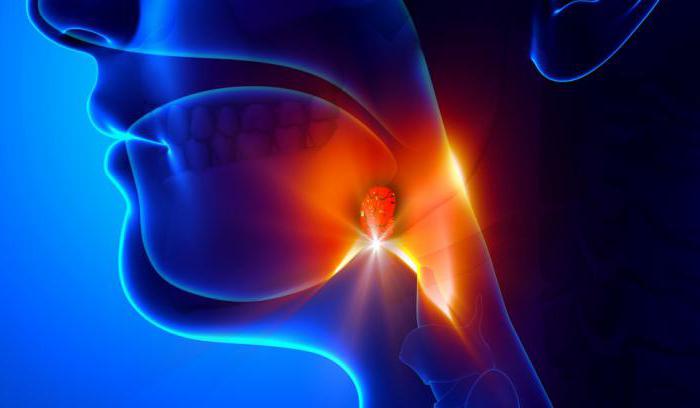
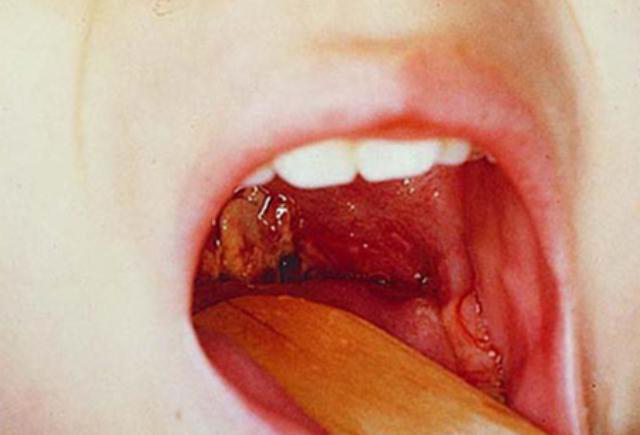
Воспаление гортани, глотки, небных миндалин может осложняться очаговыми или распространенными гнойными процессами. Гной в горле выглядит по-разному: обильный налет серого цвета, мелкий гнойничок размером с точку, желтоватые пятна в толще слизистой, крупный заглоточный абсцесс. Жалобы больного варьируются от легкого дискомфорта до выраженных болей, затрудненного глотания, высокой температуры. Гной оказывает токсическое воздействие, проявляющееся резкой слабостью, головной болью, ломотой.
Возбудители гнойного воспаления носоглотки – бактериальная флора. Стафилококк в горле вызывает налет и мелкие очаги на слизистой гортани, стрептококки чаще поражают небо и миндальную область, реже причиной бывают диплококки, коринебактерии. Гноем в горле осложняются затянувшееся катаральное воспаление или хроническое заболевание при обострении на фоне снижения защитных механизмов.
Единичные или множественные белесоватые гнойнички, напоминающие гранулы на поверхности миндалин – следствие некачественно пролеченной ангины. Горло при пробках может не болеть, но воспаление постепенно ослабляет больного, может спровоцировать гнойный абсцесс в горле. Гнойники на миндалинах без температуры не означают начало выздоровления, скорее свидетельствуют о снижении иммунной защиты. Пробки нужно удалить, лучше на приеме у врача, откладывание лечения приводит к необходимости оперативного вмешательства.
Воспаление горла осложняется гнойным процессом вследствие присоединения бактериальной инфекции, чаще стафилококковой. Признаки болезни:
- слизистые оболочки покрыты обильным серо-желтым налетом;
- гной вязкий, стекает по задней стеке;
- болит и першит горло;
- поднимается температура;
- нарастает слабость;
- ощущается привкус гноя во рту;
- у ребенка зачастую увеличиваются шейные лимфатические узлы, возникают ложные симптомы отита.
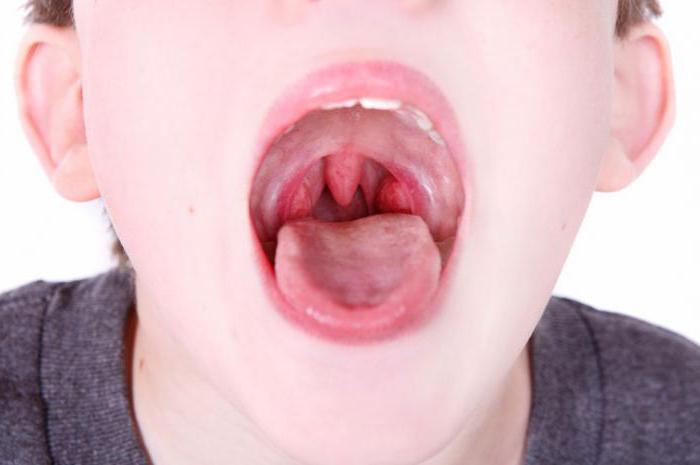
Гной на миндалинах имеет характерный вид: округлые, слегка выступающие наружу белесоватые пятна. Частые спутники хронического тонзиллита представляют собой заполненные гноем лакуны. Увидев фото гнойной пробки, распознать такую картину в собственном горле не сложно. Остальные отделы горла выглядят здоровыми, иногда появляется покраснение небных дужек. Глубоко расположенные пробки приводят к зарастанию лакуны, гной распространяется на клетчатку, могут образовываться абсцессы.
Воспаление гортани сопровождается сильным кашлем, жжением, болью, хрипотой, симптомы напоминают ангину. Обильная слизь поначалу прозрачная, далее приобретает характер гноя, течёт по задней стенке зева. Вовлечение голосовых связок усугубляет состояние, пропадает голос. Очаговые гнойные осложнения редки, возникают при атрофических процессах. Отек стенок гортани у ребенка может затруднять дыхание, вынуждать дышать через рот, становиться причиной ложного крупа.
Появление мелких сероватых пятен на мягком небе, стенках глотки может вызывать вирус герпеса. Комочки гноя могут напоминать изменения слизистой при фарингомикозе – поражении, вызванном патогенными грибками. Небольшие язвочки, возникшие при стоматите, могут распространяться на зев, покрываться пленкой гноя. Характерный признак стоматита – притупление, изменение вкуса. Заметив в горле гной, следует глотнуть воды – не исключено, что это лишь частицы пищи.
Воспаление клетчатки, окружающей миндалины, развивается вследствие осложненного течения ангины, отита, фарингита. Инфицирование возможно при травмах горла. Возбудителями являются стафилококк, стрептококк, кишечная палочка, протей. Возникает абсцесс – полость с гноем. Проявляется локальной, головной, мышечной болью, затрудненным глотанием, больной вынужденно наклоняет голову на больную сторону. Увеличение размеров очага грозит нарушением дыхания. Лечение хирургическое – вскрытие абсцесса, эвакуация гноя, дренаж.
Инфицированная слизистая задних отделов горла отекает, приобретает красный цвет, причиняет боль, затрудняет глотание. Лимфоидные валики, окружающие глотку, реагируют на инфекционное вторжение гиперплазией, добавляют неприятных ощущений. Пытаясь удалить обильную слизь, больной часто сглатывает, напрягая мышцы горла, порой до спазма. Затянувшееся бактериальное воспаление вызывает неприятный привкус, запах гноя, налет на языке.
Гной на стенках зева, миндалинах обязательно надо лечить:
- Убрать налет помогут полоскания, растворы годятся многие, нужно подобрать подходящий: солевой, содовый, с добавлением йода.
- Эффективно смывают гной готовые настойки «Хлорофиллипт», «Салин», «Ротокан». Хороши травяные настои (тысячелистник, эвкалипт, ромашка, календула, шалфей).
- Антисептические растворы «Фурациллин», «Хлоргексидин» пагубно воздействуют на бактериальную флору, разжижают и удаляют гной.
- Нельзя пренебрегать режимом, желателен постельный.
- Свежеприготовленные соки, ягодные морсы, травяные чаи помогут справиться с интоксикацией, улучшат сон.
- Уменьшить воспалительный компонент, устранить гной, снять боль позволяют комплексные таблетированные препараты «Тонзилотрен», «Септолете», «Стрепсилс». Рассасывание таблетки оказывает быстрое местное воздействие на воспаленное горло.
Главное правило: гной из миндалин выдавливать нельзя. Травмированные ткани усилят воспаление, спровоцируют новое обострение. Избавиться от пробок в горле поможет сочетание полосканий с орошением горла раствором стрептоцида. Горечь препарата неприятна, однако стоит потерпеть, не запивать водой, чтобы лекарство оказало нужное действие. Полезными будут еще хвойные ингаляции. Если гной остался после таких процедур – показано вмешательства врача.
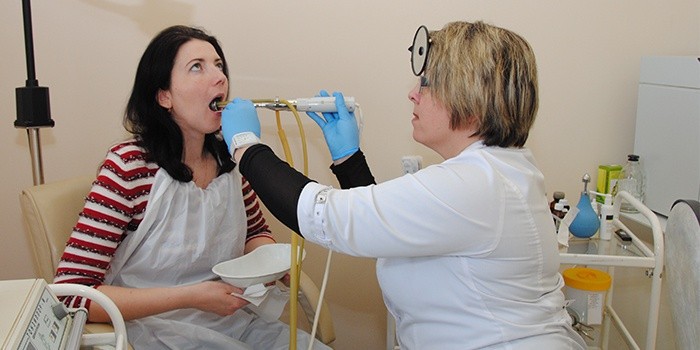
Удалять в горле белый гнойник требуется осторожно во избежание повреждения миндалины, зева. Промывание лакун миндалин в домашних условиях выполняют шприцем без иглы, наполненным раствором антисептика. Носик шприца следует подводить непосредственно к пробке, содержащей гной, струю выпускать под напором. Можно удалить гной спринцовкой. Эффективность промывания существенно возрастает, когда оно выполняется врачом. Использование аппарата «Тонзиллор» обеспечивает глубокое очищение лакун, ультразвуковое воздействие разрежает гной, уничтожает возбудителей.
источник
Жалобы пациентов варьируются от небольшого дискомфорта до резкого повышения температуры, затруднённого глотания, выраженного болевого синдрома. Гнойные выделения приводят к отравлению организма, что выражается в головной боли, резкой слабости, ломоте.
На здоровой слизистой отсутствуют инородные вкрапления, она имеет розовый цвет и блестящую поверхность. Нагноение может быть вызвано следующими причинами:
- Проникновение инородного тела в носовые пазухи;
- патологии миндалин — тонзиллит, ангина;
- дифтерия;
- воспаление пазух носа — гайморит, синусит.
Организм, пытаясь купировать распространение инфекции и очиститься от неё, начинает вырабатывать гной. При большой концентрации болезнетворной микрофлоры происходит накопление слизи, не успевающей вовремя отходить, в результате чего инфекция распространяется на близлежащие ткани. Такие симптомы не стоит игнорировать. Своевременное обращение к специалисту позволит избежать более серьёзных последствий. В подобных случаях, врач, как правило, назначает приём антибиотиков.
Подобное явление возникает по разным причинам, основной из которых считаются патогенные микроорганизмы — стрептококк, стафилококк. Большинство таких бактерий постоянно присутствует в организме человека, но активизируется только при наступлении благоприятных условий. Обычно это происходит в результате снижения иммунной защиты организма под влиянием следующих факторов:
Переутомление;
- переохлаждение;
- стрессы;
- воздействие токсичных веществ;
- аллергенов.
Инфекция попадает в организм через рот и нос вместе с пищей и воздухом. Первый контакт с бактериями происходит именно во рту, на поверхности слизистой. Если у человека сильный иммунитет, заболевание, как правило, не возникает либо проявляется в небольшом недомогании. При хронических патологиях, а также ослабленном здоровье, инфекции намного легче преодолеть защитный барьер. Нередко причиной появления гноя в горле является воспалительный процесс в пазухах носа, особенность строения которых позволяет гнойной жидкости беспрепятственно стекать в глотку. При этом наблюдается раздражение слизистой, которое сопровождается першением, а также ощущением инородного предмета в горле, желанием сплюнуть слизь или откашляться.
Очень часто от подобных проблем страдают дети. Их, ещё слабенькая иммунная система не в состоянии справиться с разными микробами и вирусами. Поэтому гной в горле у ребёнка встречается намного чаще, чем у взрослого. Если вы заметили изменения в поведении и самочувствии своего малыша — капризность, раздражительность, вялость, отказ от принятия пищи — срочно примите меры по нормализации состояния ребёнка. Малютку необходимо обеспечить обильным питьём, покоем, при температуре выше 38,5 градуса следует дать жаропонижающее и обязательно вызвать врача на дом.
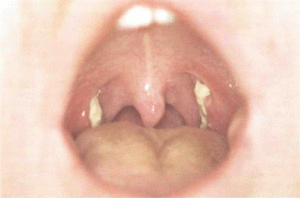
Гнойные пробки в миндалинах
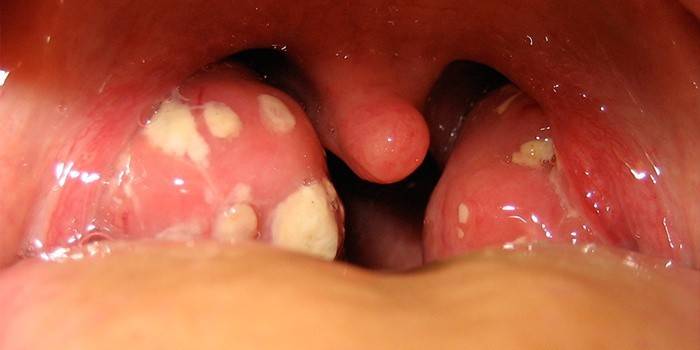
Одиночные или множественные гнойнички белесоватого оттенка, похожие на гранулы, находящиеся на поверхности миндалин, являются следствием недолеченной либо неправильно пролеченной ангины. При этом болевой синдром во рту может отсутствовать, однако, текущее воспаление способствует постепенному ослаблению организма и может вызвать гнойный абсцесс в глотке.
Гнойные очаги на миндалинах без температуры не являются свидетельством начала выздоровления, а лишь подтверждают версию о снижении иммунитета. При появлении гнойных пробок в миндалинах необходимо срочно обратиться к врачу, иначе в скором времени возникнет необходимость хирургического вмешательства.
Воспаление горла сопровождается гнойным процессом в результате присоединения инфекции бактериального характера, чаще всего — стафилококковой. Признаками заболевания являются следующие:
- Гной имеет вязкую консистенцию, стекает по задней стенке глотки;
- слизистые оболочки обильно покрыты серо-жёлтым налётом;
- першение и боль в горле;
- нарастание слабости;
- повышение температуры;
- ощущение гнойного привкуса во рту;
- у детей часто наблюдается увеличение шейных лимфоузлов, а также присутствуют ложные признаки отита.
Тонзиллитные пробки
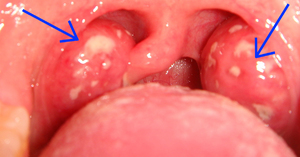
Хронический тонзиллит часто сопровождается появлением заполненных гнойной жидкостью лакун. Поражение распространяется только на миндалины, остальные отделы горла при этом выглядят здоровыми, лишь иногда отмечается покраснение нёбных дужек. Пробки, расположенные глубоко, способны привести к зарастанию лакуны, гнойная жидкость распространяется на клетчатку, возможно образование абсцессов.
Воспаление горла сопровождается жжением, хрипотой, болевым синдромом, сильным кашлем, признаками, характерными для ангины. Первоначально появляется прозрачная слизь, которая затем приобретает гнойный характер и течёт по задней стенке глотки. При попадании гноя на голосовые связки состояние усугубляется, наблюдается потеря голоса.
Осложнения в виде гнойных очагов возникают довольно редко — только при атрофических процессах. У ребёнка отёчность гортани может вызвать затруднение дыхания, вынуждая малыша дышать через рот, а также стать причиной появления ложного крупа.
Появление небольших сероватых пятнышек на стенках глотки и мягком нёбе может быть вызвано вирусом герпеса. Гнойные образования могут напоминать патологические изменения слизистой оболочки при фарингомикозе (поражении, спровоцированном болезнетворными грибками).
Небольшие язвочки, появляющиеся при стоматите, могут покрываться плёнкой и распространяться на зев. Особенностью стоматита является изменение, притупление вкуса.
Если вы заметили гной в горле, попробуйте просто глотнуть воды — возможно, что это всего лишь частицы пищи.
Абсцесс в горле
Воспаление задних стенок горла
При поражении слизистой оболочки задних отделов глотки наблюдается отёчность, изменение цвета (слизистая становится красной), затрудняется дыхание, появляется боль. Лимфоидные образования, окружающие горло, отвечают на вторжение инфекции гиперплазией и ещё больше добавляют дискомфорта. Больной, пытаясь избавиться от накопившейся слизи, часто сглатывает, при этом напрягает мышцы вплоть до появления спазматических сокращений.
Бактериальное воспаление, продолжающееся долгое время, вызывает запах гноя, неприятный привкус, налёт на языке.
Начинать лечение этой патологии необходимо только после установления точной причины появления гноя во рту. Основной задачей проводимой терапии является предотвращение дальнейшего развития воспалительного процесса, повышение иммунитета и очищение слизистой горла и носа от гноя. Для этого используют консервативные и народные методы, а также хирургическое вмешательство.
Консервативная терапия предусматривает использование медикаментов. Как правило, без антибиотиков такое лечение не обходится. Помимо этого, проводятся процедуры, способствующие облегчению состояния больного. Нередко пациенту тяжело глотать таблетки: отёчность, и сильные боли не позволяют челюсти двигаться. В таких случаях лекарственные препараты вводятся внутримышечно. Курс лечения антибиотиками составляет примерно 5-7 дней.
Избавиться от сильных болей, а также снизить температуру помогут жаропонижающие препараты — Парацетамол, Ибупрофен. Улучшить отток гнойной жидкости при синусите или гайморите можно с помощью сосудосуживающих капель. Под их воздействием пазухи носа расширяются, предоставляя гною возможность выйти наружу. Этот процесс можно активизировать посредством наложения согревающих компрессов и проведения физиотерапии. Однако, приступать к указанным процедурам можно только при отсутствии температуры.
Если больной страдает тонзиллитом в хронической форме, специалист рекомендует провести промывание гланд — аппаратное либо шприцем. Наибольший эффект достигается при выполнении процедуры специальным прибором Тонзиллор. Антисептик подаётся непосредственно внутрь миндалины, в результате чего гной полностью вымывается, возбудители патологии удаляются, а срок ремиссии увеличивается. По окончании процедуры проводится обработка гланд лечебными средствами.
Физиотерапия снимает воспаление и способствует ускорению процесса выздоровления. Для повышения иммунитета назначаются иммуномодулирующие средства.
Прокол нередко делают кормящим и беременным женщинам, дабы не навредить здоровью матери и ребёнка приёмом антибиотиков. Перед операцией делают местную анестезию, что позволяет сохранить отхаркивающую функцию. Чтобы гной не попал в дыхательные пути, больной после прокола должен наклонить голову вниз.
При частых ангинах, осложнённых появлением гнойных пробок, врач может принять решение о проведении тонзиллэктомии, то есть удалении миндалин. Показанием к данной операции служит ситуация, когда болезнь даёт осложнение на почки, суставы, сердце. Миндалины удаляют при помощи специальных ножниц, лазера или ультразвука.
Гной во рту можно лечить при помощи натуральных травяных чаёв. Также высокую эффективность показал раствор йода, соли и соды. Для приготовления лечебных отваров можно использовать следующие травы:
- Шалфей;
- кора дуба;
- чабрец;
- цветки календулы;
- полынь горькая;
- листья подорожника и малины.
Также многими специалистами рекомендуется отказ от курения и соблюдение диеты. Так, для улучшения состояния и предотвращения появления пробок, необходимо есть больше свежих фруктов, а также включить в свой рацион овощные салаты и тёплые супы.
Заболевания, сопровождающиеся образованием гноя в горле, лучше предупредить, чем лечить. Соблюдение гигиены, сильный иммунитет, проветривание помещения и регулярные прогулки на свежем воздухе воспрепятствуют развитию инфекции в организме. При первых симптомах появления гноя необходимо срочно обратиться к специалисту. Запущенность заболевания, а также не до конца проведённое лечение могут привести к развитию осложнений и переходу болезни в хроническую форму. В таких случаях бороться с заболеванием будет намного сложнее.
источник
Появление гноя в горле требует немедленного лечения. Его эффективность напрямую зависит от правильного определения причины проблемы. В одних случаях достаточно консервативной терапии, в других может потребоваться хирургическое вмешательство. Обращение к нетрадиционной медицине в качестве основного способа лечения нередко вызывает осложнения, угрожающие жизни пациента. Наличие гноя в горле требует немедленной консультации у отоларинголога.
Гной в горле в большинстве случаев сопровождается ярко выраженной симптоматикой, включающей покраснение, затрудненное глотание и высокую температуру. Протекание болезни при сохранении нормальной температуры должно особенно насторожить пациента. Это может быть признаком абсцесса, развивающегося на фоне слабых защитных функций организма. Также возможен вариант с атипичной формой патологии. Наиболее распространенными диагнозами считаются:
- Фарингомикоз. Возбудителем является грибок Кандида, способствующий образованию творожистого налета. В группе риска люди со сниженным иммунитетом, пациенты с сахарным диабетом и туберкулезом.
- Афтозный стоматит. Многочисленные гнойники с характерным красным венчиком не ограничиваются локализацией на задней стенке горла, захватывая щеки и миндалины. Постепенно размер язвочек достигает размера в 1 см.
- Острый тонзиллит. Несвоевременное обращение к врачу, самолечение и пренебрежительное отношение к рекомендованному курсу антибиотиков способно заставить заболевание развиваться по нестандартному сценарию.
Также гной в горле часто является симптомом:
- Ангины. Патология возникает в результате деятельности пневмококков и стрептококков. Среди симптомов, указывающих на причину гнойника, присутствует общая слабость, отсутствие аппетита, высокая температура, повышенное потоотделение, острая боль в горле. Гнойные пробки хорошо заметны.
- Хронического тонзиллита. Гнойные пробки заметить сложно. Симптомами заболевания считается заложенность носа, боль, появляющаяся при глотании, увеличение шейных лимфоузлов. Больной сталкивается с проблемой неприятного запаха изо рта и постоянным ощущением инородного тела в горле.
Гной может быть фибринозным налетом. Нагноение связано с недавним ожогом гортани или другим механическим повреждением. Внешние проявления сходны с ангиной, но не требуют столь серьезного подхода в лечении.
Гнойники на задней стенке горла могут на деле оказаться лишь остатками пищи. Прежде чем паниковать и принимать лекарственные препараты, специалисты рекомендуют тщательно прополоскать ротовую полость.
Вылечить каждое из перечисленных заболеваний означает не только уничтожить гной в горле, но и устранить причину его появления. Для достижения максимальной эффективности выбранного способа лечения пациенту необходимо соблюдать некоторые обязательные правила:
- строгий постельный режим без каких-либо исключений;
- обратить особое внимание на теплое обильное питье;
- разнообразить меню блюдами с высоким содержанием минералов и витаминов;
- ограничить себя щадящей диетой, исключающей раздражение слизистой оболочки (горячие и холодные продукты, грубая пища, газированные напитки, острое, специи).
Выбор метода лечения напрямую зависит от размера гнойника.
Метод предусматривает комплексный подход с приемом лекарственных препаратов, действующих на возбудителя заболевания, и местной обработкой пораженного участка горла. В зависимости от того, что вызвало гной на задней стенке горла, специалист может ограничиться назначением полосканий или добавить обработку гнойников йодсодержащими составами, ингаляции, промывание.
Медикаментозная терапия основана на приеме антибактериальных препаратов с широким спектром действия. Наибольшее предпочтение отдают составам с минимальным уровнем токсичности. Подобный подход особенно важен при лечении беременных женщин и детей. Среди хорошо себя зарекомендовавших лекарственных средств данной группы присутствуют:
- пенициллины Ампиокс и Оксациллин;
- макролиды Кларитромицин и Суммамед;
- цефалоспорины Цефодокс и Цефотаксим.
Для удобства больных антибиотики выпускают в различных формах: от таблеток до аэрозолей.
Для борьбы с жаром и болью принимают нестероидные противовоспалительные лекарства, например, Ибупрофен или Парацетамол. Они же снижают нагрузку на суставы и сердечнососудистую систему.
Прием антибактериальных препаратов отрицательно сказывается на микрофлоре кишечника и способен стать причиной развития фарингомикоза. Для предотвращения подобного сценария рекомендуется принимать пробитиотики, подобные Лактобактерину и пребиотики, например, Ромфалак.
Для очищения горла от гнойного налета используются местные антисептики. Они могут быть в виде спреев, как Орасепт, таблеток, подобных Декатилену, или растворов для полоскания, как классический Фурацилин.
При обильном скоплении гноя на задней стенке горло часто не поддается обычному очищению путем полоскания. Специалист может назначить процедуру промывания. Она проводится в стационарных условиях с применением антисептических средств. Результатом является быстрое очищение слизистых и временное купирование размножения бактерий. Уже после промывания горло обрабатывают остальными местными средствами. Без процедуры эффективность таких препаратов крайне низка, в то время, как вероятность развития осложнений патологии многократно увеличивается с каждым часом бездействия пациента.
Ингаляции при гнойном поражении горла помогают купировать болевой синдром и повысить силу воздействия на возбудителя патологии. Разрешаются ингаляции только с применением небулайзера. В качестве действующего вещества могут выступать Хлорофиллипт, минеральная вода, Мирамистин или травяные настои. Решение о допустимости и необходимости включения в лечебный курс ингаляций должен принимать специалист. Самовольное обращение к процедуре нередко приводит к развитию серьезных осложнений заболевания.
Даже знание наиболее эффективных препаратов в борьбе с определенным заболеванием не исключает необходимости обращаться к врачу.
Важно подбирать препараты, соответствующие возрасту больного, учитывающие уровень его иммунитета и наличие сопутствующих хронических патологий.
Гной в горле – клинический признак специфического характера, который указывает на то, что воспалительный процесс перешёл в гнойный. Как правило, заболевание отоларингологического характера, в клинике которого присутствует этот симптом, провоцируется бактериями – стрептококками, стафилококками и микобактериями.
Гнойные процессы в гортани могут возникать как у ребёнка, так и у взрослого, однако, отмечается, что у детей такие заболевания диагностируются чаще, что обусловлено незрелостью иммунной системы и повышенной восприимчивостью к болезнетворным бактериям.
Как избавиться от гноя в горле врач может сказать только после установления причины появления такого клинического признака, поэтому проводить самостоятельное лечение настоятельно не рекомендуется. В большинстве случаев при условии своевременно начатых терапевтических мероприятий и соблюдении всех рекомендаций врача, осложнений можно избежать.
Гной в горле у ребёнка или взрослого может быть обусловлен такими этиологическими факторами:
- ангина – фолликулярная или лакунарная;
- острый или хронический тонзиллит;
- воспалительные заболевания пазух носа;
- развитие воспалительного, а затем и гнойного процесса в носовой полости из-за нахождения там инородного тела;
- воспаление миндалин;
- дифтерия – это заболевание диагностируется только у детей.
При воспалительных процессах в носовой полости диагностируется гной на задней стенке гортани, а не непосредственно в горле. Довольно часто именно этот фактор приводит и к сильному кашлю.
Нагноение в горле довольно опасно и может стать причиной серьёзных осложнений относительно не только верхних дыхательных путей, но и других систем организма. Поэтому при наличии такого клинического признака нужно незамедлительно обращаться за медицинской помощью и начинать правильное лечение.
В этом случае дополнительная клиническая картина будет зависеть от того, что именно привело к развитию гнойного процесса в гортани. В том случае, если гной образовался из-за воспалительных процессов в носовой полости, клиническая картина будет характеризоваться следующим образом:
- отёчность в области носа и глаз;
- боль в области носа, которая может отдавать на все лицо;
- головная боль;
- заложенность носа, постоянный насморк;
- повышенное слезотечение;
- кашель, который обусловлен стеканием гноя по задней стенке гортани;
- во время приступа кашля гной хорошо отхаркивается, что может провоцировать рвотные позывы, особенно у детей;
- субфебрильная или повышенная температура тела.
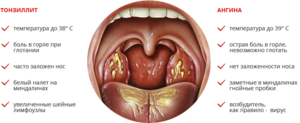
Если жёлтый или белый гной в горле обусловлен развитием заболевания непосредственно горла, то клиническая картина может проявляться в виде следующих симптомов:
- повышенная, а по мере усугубления воспалительного процесса, высокая температура тела (при ангине до 40 градусов);
- на фоне повышенной температуры приступы лихорадки и озноба;
- воспаление подчелюстных и шейных лимфатических узлов;
- нарастающая слабость;
- головная боль, головокружение;
- першение и боль в горле;
- кашель, однако этот симптом присутствует не всегда, так же как и насморк;
- осиплость голоса, в некоторых случаях он вовсе пропадает;
- выраженная симптоматика интоксикации организма;
- сонливость, апатичное настроение;
- чрезмерное слюнообразование;
- неприятный запах изо рта.
При ангине белый налёт в горле легко удаляется ватным тампоном, что на некоторое время уменьшает боль в горле. Наибольшая опасность этого заболевания состоит в том, что оно может привести к серьёзным осложнениям со стороны любой системы организма.
Вне зависимости от того, какая именно клиническая картина имеет место, лечение должен назначать только врач. При помощи средств народной медицины можно убрать острую симптоматику, однако улучшение самочувствия нельзя расценивать как полное устранение недуга. Следовательно, рецидив заболевания не исключается.
При наличии такого симптома взрослым, в первую очередь нужно обращаться к терапевту, а детям к педиатру. Дальнейшим лечением будет заниматься отоларинголог, также может понадобиться консультация врача-иммунолога и инфекциониста.
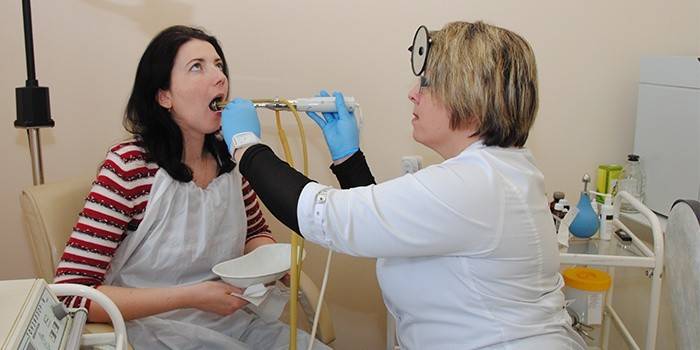
Диагностическая программа включает в себя следующие мероприятия:
- физикальный осмотр пациента со сбором анамнеза, выяснением полной клинической картины;
- фарингоскопия;
- общий и биохимический анализ крови;
- бактериальный посев гнойного содержимого;
- соскоб со слизистой горла или носовой полости для микроскопического исследования.
Исходя из результатов диагностических процедур, и принимая во внимание данные, которые были получены во время физикального осмотра, врач может установить причину проявления этого симптома и определить наиболее эффективную тактику лечения.
Убрать гной в горле можно только при условии комплексного подхода к лечению. Вылечить основное заболевания только при помощи народных средств нельзя, так как устранить болезнетворные бактерии можно только при помощи антибиотиков. Назначение таких препаратов осуществляется строго индивидуально и только лечащим врачом.
Медикаментозная часть лечения может включать такие препараты:
- жаропонижающие;
- муколитики;
- отхаркивающие;
- антибиотики;
- иммуномодулирующие;
- антисептики для полоскания ротовой полости;
- нестероидные противовоспалительные;
- противовирусные.
В отдельных случаях проводится тонзиллэктомия, то есть удаление миндалин. Однако к такому операбельному вмешательству прибегают только в самых крайних случаях – когда консервативное лечение не даёт должного результата или присутствует высокий риск развития осложнений.
Также больному могут назначить физиотерапевтические процедуры и специальное питание на период лечения. Прогноз будет зависеть от первопричинного фактора и своевременности начала терапевтических мероприятий.
Наиболее целесообразно, в этом случае, проводить профилактику тех заболеваний, которые входят в этиологический перечень. Кроме этого, нужно укреплять иммунную систему и своевременно устранять все заболевания.
Воспаление гортани, глотки, небных миндалин может осложняться очаговыми или распространенными гнойными процессами. Гной в горле выглядит по-разному: обильный налет серого цвета, мелкий гнойничок размером с точку, желтоватые пятна в толще слизистой, крупный заглоточный абсцесс. Жалобы больного варьируются от легкого дискомфорта до выраженных болей, затрудненного глотания, высокой температуры. Гной оказывает токсическое воздействие, проявляющееся резкой слабостью, головной болью, ломотой.
Возбудители гнойного воспаления носоглотки – бактериальная флора. Стафилококк в горле вызывает налет и мелкие очаги на слизистой гортани, стрептококки чаще поражают небо и миндальную область, реже причиной бывают диплококки, коринебактерии. Гноем в горле осложняются затянувшееся катаральное воспаление или хроническое заболевание при обострении на фоне снижения защитных механизмов.
Единичные или множественные белесоватые гнойнички, напоминающие гранулы на поверхности миндалин – следствие некачественно пролеченной ангины. Горло при пробках может не болеть, но воспаление постепенно ослабляет больного, может спровоцировать гнойный абсцесс в горле. Гнойники на миндалинах без температуры не означают начало выздоровления, скорее свидетельствуют о снижении иммунной защиты. Пробки нужно удалить, лучше на приеме у врача, откладывание лечения приводит к необходимости оперативного вмешательства.
Воспаление горла осложняется гнойным процессом вследствие присоединения бактериальной инфекции, чаще стафилококковой. Признаки болезни:
- слизистые оболочки покрыты обильным серо-желтым налетом;
- гной вязкий, стекает по задней стеке;
- болит и першит горло;
- поднимается температура;
- нарастает слабость;
- ощущается привкус гноя во рту;
- у ребенка зачастую увеличиваются шейные лимфатические узлы, возникают ложные симптомы отита.
Гной на миндалинах имеет характерный вид: округлые, слегка выступающие наружу белесоватые пятна. Частые спутники хронического тонзиллита представляют собой заполненные гноем лакуны. Увидев фото гнойной пробки, распознать такую картину в собственном горле не сложно. Остальные отделы горла выглядят здоровыми, иногда появляется покраснение небных дужек. Глубоко расположенные пробки приводят к зарастанию лакуны, гной распространяется на клетчатку, могут образовываться абсцессы.
Воспаление гортани сопровождается сильным кашлем, жжением, болью, хрипотой, симптомы напоминают ангину. Обильная слизь поначалу прозрачная, далее приобретает характер гноя, течёт по задней стенке зева. Вовлечение голосовых связок усугубляет состояние, пропадает голос. Очаговые гнойные осложнения редки, возникают при атрофических процессах. Отек стенок гортани у ребенка может затруднять дыхание, вынуждать дышать через рот, становиться причиной ложного крупа.
Появление мелких сероватых пятен на мягком небе, стенках глотки может вызывать вирус герпеса. Комочки гноя могут напоминать изменения слизистой при фарингомикозе – поражении, вызванном патогенными грибками. Небольшие язвочки, возникшие при стоматите, могут распространяться на зев, покрываться пленкой гноя. Характерный признак стоматита – притупление, изменение вкуса. Заметив в горле гной, следует глотнуть воды – не исключено, что это лишь частицы пищи.
Воспаление клетчатки, окружающей миндалины, развивается вследствие осложненного течения ангины, отита, фарингита. Инфицирование возможно при травмах горла. Возбудителями являются стафилококк, стрептококк, кишечная палочка, протей. Возникает абсцесс – полость с гноем. Проявляется локальной, головной, мышечной болью, затрудненным глотанием, больной вынужденно наклоняет голову на больную сторону. Увеличение размеров очага грозит нарушением дыхания. Лечение хирургическое – вскрытие абсцесса, эвакуация гноя, дренаж.
Инфицированная слизистая задних отделов горла отекает, приобретает красный цвет, причиняет боль, затрудняет глотание. Лимфоидные валики, окружающие глотку, реагируют на инфекционное вторжение гиперплазией, добавляют неприятных ощущений. Пытаясь удалить обильную слизь, больной часто сглатывает, напрягая мышцы горла, порой до спазма. Затянувшееся бактериальное воспаление вызывает неприятный привкус, запах гноя, налет на языке.
Гной на стенках зева, миндалинах обязательно надо лечить:
- Убрать налет помогут полоскания, растворы годятся многие, нужно подобрать подходящий: солевой, содовый, с добавлением йода.
- Эффективно смывают гной готовые настойки «Хлорофиллипт», «Салин», «Ротокан». Хороши травяные настои (тысячелистник, эвкалипт, ромашка, календула, шалфей).
- Антисептические растворы «Фурациллин», «Хлоргексидин» пагубно воздействуют на бактериальную флору, разжижают и удаляют гной.
- Нельзя пренебрегать режимом, желателен постельный.
- Свежеприготовленные соки, ягодные морсы, травяные чаи помогут справиться с интоксикацией, улучшат сон.
- Уменьшить воспалительный компонент, устранить гной, снять боль позволяют комплексные таблетированные препараты «Тонзилотрен», «Септолете», «Стрепсилс». Рассасывание таблетки оказывает быстрое местное воздействие на воспаленное горло.
Главное правило: гной из миндалин выдавливать нельзя. Травмированные ткани усилят воспаление, спровоцируют новое обострение. Избавиться от пробок в горле поможет сочетание полосканий с орошением горла раствором стрептоцида. Горечь препарата неприятна, однако стоит потерпеть, не запивать водой, чтобы лекарство оказало нужное действие. Полезными будут еще хвойные ингаляции. Если гной остался после таких процедур – показано вмешательства врача.
Удалять в горле белый гнойник требуется осторожно во избежание повреждения миндалины, зева. Промывание лакун миндалин в домашних условиях выполняют шприцем без иглы, наполненным раствором антисептика. Носик шприца следует подводить непосредственно к пробке, содержащей гной, струю выпускать под напором. Можно удалить гной спринцовкой. Эффективность промывания существенно возрастает, когда оно выполняется врачом. Использование аппарата «Тонзиллор» обеспечивает глубокое очищение лакун, ультразвуковое воздействие разрежает гной, уничтожает возбудителей.
Информация представленная в статье носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению исходя из индивидуальных особенностей конкретного пациента.
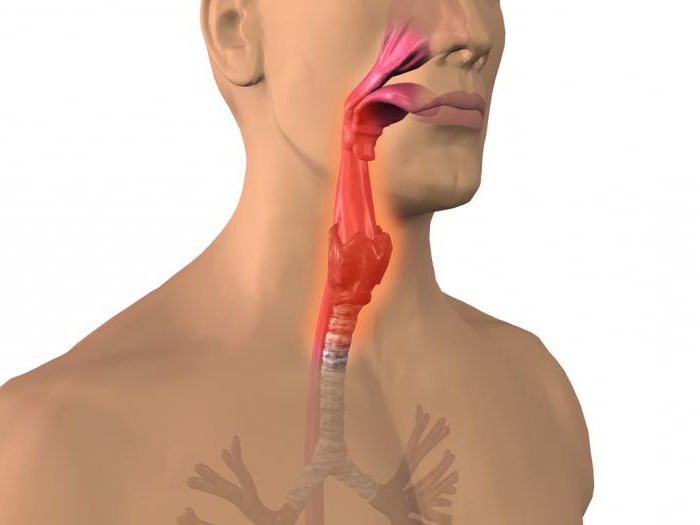
В практической деятельности терапевта и оториноларинголога заболевания верхних дыхательных путей встречаются довольно часто. Особенно в осенне-зимний период. Возбудители могут быть самые разные, но тяжелее всего протекают бактериальные инфекции, например гнойный фарингит. Симптомы и лечение его будут описаны ниже, в соответствующих разделах статьи. Для «затравки» можно сказать, что это заболевание редко встречается изолировано. Чаще всего это осложнение другой патологии.
Гнойный фарингит – это инфекционное заболевание слизистой оболочки глотки, вызванное патогенными микроорганизмами. Чаще всего этот процесс развивается в результате травмы органов шеи и присоединения вторичной микрофлоры или же как осложнение воспалительных заболеваний соседних тканей и органов.
Заболевание протекает на фоне сильной интоксикации, поэтому пациенту следует незамедлительно обратиться в больницу для получения неотложной помощи. Некачественное или несвоевременное лечение может серьезно навредить больному и вызвать массу осложнений.
Гнойный фарингит могут вызывать различные микроорганизмы, но наиболее распространенным вариантом считается бета-гемолитический стрептококк группы А. Чуть реже причиной болезни могут выступать арганобактерии, возбудитель гонореи, спирохеты, микоплазмы и хламидии. Кроме того, острый гнойный фарингит могут вызывать и вирусы, например, аденовирусы, риновирусы, коронавирусы, вирусы герпетической группы, грипп, парагрипп.
В группе риска находятся дети от пяти до пятнадцати лет и новобранцы, так как они большую часть времени находятся в организованных коллективах. Возбудитель передается воздушно-капельным путем, а скорость распространения зависит от скученности людей.
Гнойный фарингит начинается того, что бактерии заселяют слизистую ротоглотки. Развивается местное воспаление, сопровождающееся отеком, покраснением и болью. Возбудитель проникает в лимфоидную ткань миндалин, вызывая их увеличение и скопление гноя в фолликулах. На слизистой задней стенке глотки также появляется гной, он подсыхает и образует корочки.
В это же время токсины, которые выделяют бактерии, улучшают проницаемость стенок сосудов, и это позволяет микробным агентам попасть в системный кровоток. Увеличение количества возбудителя стимулирует иммунную систему. В организме появляются антитела к возбудителю. Но, кроме этого, они реагируют на клетки сердечной мышцы и почек, что вызывает тяжелые осложнения.
Гнойный фарингит развивается через три-четыре дня после контакта с больным человеком. У взрослых заболевание начинается с острой боли в горле при глотании. Одновременно с этим наблюдается головная боль, слабость и повышение температуры тела. Эти симптомы вызваны интоксикацией организма.
В целом состояние больных оценивается как среднетяжелое. Температура не превышает 39 градусов по Цельсию, наблюдается учащенное сердцебиение и дыхание. Слизистая глотки покрасневшая, небные миндалины увеличены, на них могут присутствовать желтоватые налеты. Пациенты жалуются на боль при глотании, приеме пищи, разговоре. У некоторых больных наблюдается сухой кашель и чувство першения в горле. Кроме воспаления в тканях ротоглотки, изменения наблюдаются и в носовых ходах, где может скапливаться гной и слизь. Она стекает по задней стенке глотки и усугубляет воспаление.
Кроме того, у больных наблюдаются и симптомы общей интоксикации: слабость, вялость, головная боль, дискомфортные ощущения в мышцах, суставах и костях. Температура, как правило, субфебрильная (до тридцати семи градусов), но с появлением гноя она может достигать фебрильных цифр.
В усредненном варианте именно так проявляется гнойный фарингит. Симптомы могут варьироваться в зависимости от возраста человека и свойств его иммунитета. В целом болезнь длится не более недели и заканчивается самостоятельно даже без лечения. Симптомы воспаления проходят, но трудности с глотанием могут остаться еще на некоторое время, так как миндалины будут увеличены еще пару недель.
Заболевание чаще диагностируется у пациентов данной возрастной категории и протекает более бурно. Инкубационный период сокращается до двадцати четырех часов, первым симптомом является покраснение горла. Гнойный фарингит в данном случае является вторичным заболеванием, а очаг инфекции может находиться как в легких, так и в придаточных пазухах носа. Хронический фарингит может быть вызван рефлюксной болезнью или срыгиванием младенца.
Симптомы заболевания у детей соответствуют таковым у взрослых:
— боль в горле при глотании и приеме пищи;
— сонливость, слабость и отсутствие аппетита;
— сухой надсадный кашель.
Различают гнойные и негнойные осложнения фарингита. Первые, как правило, обнаруживаются в соседних анатомических областях в виде отитов, гайморитов, синуситов, а также флегмон и абсцессов жировой клетчатки. В редких случаях очаги инфекции могут быть в суставах, костях, внутренних органах. До того времени как появились первые антибиотики, частота развития осложнений приближалась к пятнадцати процентам от общего числа заболевших. На сегодняшний день такие больные встречаются реже. Это связано как с повышением качества и доступности лечения, так и с тем фактом, что люди реже обращаются к врачу, занимаясь самолечением.
К негнойным осложнениям относят пневмонию, миокардиты, гломерулонефриты и другие заболевания, развивающиеся на фоне скомпрометированного иммунитета. Это связано с тем, что антигены возбудителя мимикрируют под рецепторы, расположенные на поверхности клеток паренхиматозных органов, например сердца или почек.
Как же выявить гнойный фарингит? Фото ротоглотки в данном случае для специалиста будет не особо информативно, так как покраснение слизистой будет наблюдаться при значительном количестве заболеваний. Кроме того, только гадалки ставят диагноз, а заодно и лечат, по фотографии.
Врач должен тщательно расспросить больного, узнать подробности болезни из первых рук. Затем измерить температуру, прощупать лимфоузлы головы и шеи и, конечно же, посмотреть горло. Для дифференциальной диагностики ему может понадобиться стерильный шпатель. С его помощью доктор попытается отделить налет и гной и посмотрит на результат. Если пленки снимаются легко, и после них миндалины не кровоточат, то это катаральная ангина или фарингит, а если наблюдается дефект слизистой и кровоточивость, нужно задуматься о дифтерии и направить больного в инфекционный стационар.
После всех манипуляций стерильным тампоном с поверхности небных миндалин берется мазок для микробиологического исследования. Отделяемое высеивается на питательную среду, и через семь дней, когда культура бактерий вырастет, можно будет точно сказать, какой возбудитель спровоцировал болезнь.
Антибиотики при гнойном фарингите используются всегда. Препаратами выбора являются пенициллины, а в случае их неэффективности – цефалоспорины или макролиды. Такая тактика лечения оправдана в том случае, если фарингит вызван стрептококковыми бактериями. Если же заболевание вызвано вирусами, то антибиотики будут не только неэффективными, но и вредными. Потому что у бактерий, которые постоянно находятся на слизистых рта и носа, вырабатывается устойчивость к лечению. Как правило, врач не дожидается результатов бактериологического исследования, а назначает лекарства эмпирически. Позже он может скорректировать терапию, если пациенту не станет лучше.
Для того чтобы правильно назначить лечение, врач должен помнить некоторые особенности возбудителя гнойного фарингита:
— чтобы уничтожить стрептококковых бактерий, необходимо принимать антибиотики не менее десяти дней;
— чем раньше вы начнете лечение, тем легче будет течение заболевания.
Иногда врачу не удается сразу подобрать антибиотик, который может купировать гнойный фарингит. Лечение считается неэффективным, если симптомы сохраняются более чем на трое суток после начала терапии, а также в том случае, если возбудитель выделяется после окончания приема антибиотиков. Такие ситуации чаще встречаются у детей, потому что они не всегда точно выполняют назначения врача, а также объясняются резистентностью бактерий.
Острый гнойный фарингит лучше предотвратить, чем лечить. Для этого не нужно делать ничего специфического. Эти правила помогут предотвратить не только простудные заболевания:
- Мыть руки. После прогулок на улице, поездок в общественном транспорте, перед едой. Если нет возможности воспользоваться ванной комнатой, это не повод пренебрегать правилами гигиены. Сейчас существует большое количество антибактериальных гелей, салфеток и спреев. Носите какое-либо из упомянутых средств в сумочке.
- Прикрывайте рот во время кашля и чихания. Во-первых, это вежливо, а во-вторых, так вы защитите себя и окружающих от бактерий. Обязательно нужно научить этому своих детей.
- Постарайтесь пользоваться индивидуальным набором посуды, салфеток, полотенец и белья.
В структуре заболеваемости ЛОР-органов, поражение носа и околоносовых синусов встречается в большинстве случаев. Сфеноидит — это воспаление клиновидной пазухи, инфекционного или аллергического происхождения. Поражение слизистой оболочки полости из-за особенностей анатомического расположения, часто сочетается с патологией задних клеток решетчатой кости (этмоидит).
Хорошо известно, что полость носа взаимосвязана с воздушными синусами, расположенными в костях черепа — околоносовыми пазухами. Вместе они осуществляют дыхательную, защитную, обонятельную и резонаторную (образование голоса) функции.
Все пазухи сообщаются с полостью носа посредством выводных отверстий (соустий). Именно их сужение, в сочетании со снижением иммунной защиты организма является предрасполагающим фактором к развитию заболевания.
При воспалительной реакции тонкая слизистая оболочка пазух клиновидной кости может увеличиваться в несколько раз, способствуя уменьшению воздушного пространства. Причинами развития воспаления служат инфекционные и аллергические агенты, такие как:
- бактерии (пневмо-, стафило-, стрептококки, гемофильная или кишечная палочка, протей, хламидии, микоплазмы);
- вирусы (корь, парагрипп, грипп);
- грибки (кандида, аспергила, актиномицеты);
- аллергены (пищевые, бытовые, пыльцевые, лекарственные).
Предрасполагают к развитию воспаления следующие факторы:
- снижение сил общей и местной иммунной защиты организма;
- врожденные аномалии строения носовой полости, синусов;
- хронические воспаления пазух и носа (ринит, гайморит, этмоидит, фронтит);
- врожденные и приобретенные искривления перегородки носа;
- кисты или полипы клиновидной пазухи;
- хронические заболевания носоглотки (аденоидит, тонзиллит);
- кариес зубов;
- нахождение в помещении с пыльным, сухим и теплым воздухом (способствует пересыханию слизи);
- загазованность воздуха;
- профессиональные вредности.
Попадая в пространство клиновидной пазухи возбудитель инфекции или аллерген, оседает на слизистой оболочке. При этом возникает усиление притока крови, отек тканей, выделение слизи сначала серозного, затем гнойного характера.
Всасываясь в сосудистое русло, токсины вызывают интоксикацию всего организма. Клинические проявления воспаления клиновидных синусов могут быть смазаны за счет сочетанного поражения пазух решетчатой кости. Симптомы, указывающие на сфеноидит следующие:
- проявления интоксикации (лихорадка, слабость, снижение аппетита, вялость);
- затруднение дыхания из-за отека слизистой носа;
- головная боль резкая, «мучительная» в затылочной области, в центре головы, отдающая в глазницы, виски;
- гнойное отделяемое, преимущественно по задней стенке глотки;
- нарушение обоняния (снижение и/или извращение).
Для течения хронического процесса характерна триада признаков:
- «сфеноидальная головная боль» — локализована она в теменно-затылочной части головы, отдает в лобную и заглазничную области, усиливается в жару и ночью (из-за образования плотных корочек);
- ощущение неприятного запаха из носа, который чувствует только больной (выходное отверстие из пазухи открывается в обонятельной области);
- стекание вязкого, густого гноя по задней стенке глотки с развитием ее воспаления.
В непосредственной близости с клиновидными синусами располагается перекрест зрительных нервов. При сфеноидите он может вовлекаться в процесс воспаления, что вызывает снижение остроты и выпадение полей зрения.
Клиновидная кость тесно примыкает к основанию головного мозга, где расположены диэнцефальные структуры, включающие в себя гипоталамус, гипофиз и другие важные отделы. Поэтому при воспалении могут быть задеты эти области. Проявляется это развитием астено-вегетативного синдрома:
- нарушение сна, аппетита;
- парестезии (онемение, «мурашки»);
- ухудшение памяти;
- постоянное умеренное повышение температуры;
- снижение чувствительности к глюкозе.
Осложнениями воспаления клиновидной пазухи могут стать:
- воспаление оболочек (менингит) и тканей (энцефалит) мозга;
- гнойное поражение (флегмона) тканей глазницы;
- слепота, вследствие повреждения зрительного нерва и его атрофии;
- сепсис при попадании гноя в кровь;
- тромбоз сосудов головного мозга;
- остеомиелит костей черепа;
- при поражении черепных нервов нарушаются движения глазных яблок, происходит парез мышц лица;
- переход воспаления на другие пазухи.
Терапией воспаления околоносовых пазух занимается врач-оториноларинголог. Лечение синуситов может быть как консервативным, так и хирургическим. К неоперативным методам относят назначение:
- антибиотиков системного (общего) действия (Амоксициллин, Амоксиклаф, Флемоксин, Клацид, Цефотаксим, Цефозалин);
- сосудосуживающих капель, спреев или гелей, которые снижают отек тканей, которые улучшают отток слизи из пазух (раствор Эфедрина, Фенилэфрин, Оксиметазолин);
- противовоспалительных средств (Эреспал, Симбикорт);
- антигистаминных препаратов, способствующих уменьшению количества слизи и выраженности отека (Супрастин, Галазолин, Кестин);
- антибактериальные капли в нос оказывают местное действие на возбудителя инфекции (Изофра, Полидекса);
- иммуномодуляторы обладают свойством стимулировать иммунные клетки (Тималин, Полиоксидоний).
Показаниями к лечению в стационаре являются:
- рентгенологическая картина воспаления;
- обострение хронического процесса;
- неопределенные симптомы со стороны носа;
- трудности диагностики;
- неэффективность терапии на амбулаторном этапе в течение 2 дней;
- развитие симптомов осложнений;
- необходимость хирургического лечения.
Наряду с применением лекарственных средств, назначается физиотерапия. Оно состоит из эндонозального электрофореза с антибактериальными препаратами и внутрипазушного облучения гелий-ионным лазером.
Хирургическое лечение включает в себя пункцию (прокол) и вскрытие стенок пазухи для эвакуации патологического содержимого и промывания синусов растворами антисептиков и антибиотиков. Перед осуществлением этих манипуляций предварительно устраняют патологические состояния полости носа, мешающие проведению прокола (исправление перегородки, удаление сращений, аденоидных вегетаций, полипов).
В неосложненных случаях применяется с целью эвакуации и промывания полости пазух специальное устройство — синус-катетер ЯМИК. За счет нагнетания воздуха в баллоны и эвакуации слизи по системе трубок происходит безоперационное очищение пазух, из-за создания в них отрицательного давления.
В домашних условиях пациентам рекомендуется продолжать промывать нос 0,9% физиологическим раствором с помощью систем Ринолайф или Долфин.
Среди синуситов сфеноидит встречается относительно редко. Вместе с тем поражение клиновидной пазухи может приводить к тяжелым последствиям. Избежать их позволит своевременная терапия, назначенная после осмотра врача. Соблюдение всех рекомендаций при амбулаторном или стационарном лечении способствует выздоровлению без развития осложнений.
источник

 Переутомление;
Переутомление;