Парез отводящего глазного нерва — это синдром, причиной которого служит повреждение отводящего нерва, приводящее к ограниченной подвижности или полной невозможности движения глазного яблока кнаружи.
Для того чтобы лучше понять причину возникновения данной патологии, необходимо немного углубиться в анатомию.

Нервные волокна данного типа управляют прямой латеральной, или говоря иначе — наружной, мышцей. Именно она позволяет двигать глазное яблоко к наружной стороне, перемещать его по сторонам, не поворачивая головы.
Латеральная прямая мышца глаза является антагонистом внутренней мышцы, которая сдвигает глаз в обратном направлении, к центру. Данные мышцы, при отсутствии повреждений, уравновешивают работу друг друга.
Поскольку волокна отводящего нерва расположены поверхностно, их достаточно просто можно повредить в результате травмы, вследствие чего они оказываются придавленными к основанию черепа и развивается парез.
Наиболее распространенными причинами развития пареза взора у взрослых являются:
- сахарный диабет
- артериальная гипертензия
- атеросклероз
- травма
- идиопатия.
Менее распространенные причины:
- повышение внутричерепного давления
- артериит гигантских клеток
- наличие опухолевых включений
- рассеянный склероз
- инсульт
- аномалия Киари
- гидроцефалия
- внутричерепная гипертензия
- перенесенный менингит.
Помимо прочего, парез может возникнуть и по причине перенесённых вирусных заболеваний, таких как дифтерия, сифилис, энцефалит или в результате возникновения осложнений после гриппа.
В ряде случаев спровоцировать появление патологии может и интоксикация этиловым спиртом, тяжелыми металлами или продуктами горения.
В детской практике наиболее распространенными причинами являются опухолевые заболевания, травмы и идиопатия.
Справка! У детей иногда наблюдается развитие доброкачественного и быстро восстанавливающегося изолированного пареза отводящего нерва, который в некоторых случаях является последствием перенесенных инфекций уха, горла или носа.
Согласно международной классификации болезни десятого пересмотра парез отводящего нерва имеет код Н49.2.

Симптомами патологии являются:
- ограниченная подвижность глазного яблока
- вторичное отклонение глаза
- головокружение
- нарушение ориентации в пространстве
- неуверенная походка
- диплопия (раздвоение изображений одного объекта)
- вынужденное, непроизвольное положение головы.
При легкой форме пареза симптоматика мало выражена, и практически не причиняет никакого дискомфорта Эти признаки характерны как для правого, так и для левого глаза.
Медикаментозным способом лечения является глазнично-затылочная методика введения лекарственного препарата. Чаще всего для этих целей используют нейромидин, так как его применение способствует как увеличению сократимости мышц, так и уменьшению дефектов соединительных мышц.
Справка! Дополнительно после проведения подобной процедуры необходимо полежать с закрытыми глазами около 15 минут.
Еще один вариант, применимый на начальном этапе терапии — использование ботулинического токсина. Его введение помогает предотвратить контрактуру медиальной прямой мышцы, и за счет уменьшения размера отклонения можно применить призматическую коррекцию на короткий срок в случаях, когда ее применение ранее было невозможно.
Большая часть патологий отводящего нерва связана с заболеваниями центральной нервной системы, исходя из чего назначается соответствующее лечение.
Если улучшение состояние после проведенной медикаментозной терапии не наблюдается, и поражение не проходит самостоятельно, применяется хирургическое вмешательство.

Воздействие на пораженный нерв происходит за счет использования импульсов низкочастотного электромагнитного поля или же благодаря ее стимуляции электрическим током.
Процедура обладает выраженным успокаивающим, противовоспалительным и анальгетическим эффектом.
Главным минусом данного способа является необходимость проводить длительные курсы процедур для наступления видимого эффекта, к тому же, в ряде случаев, он может отсутствовать вовсе.
Хороший результат в реабилитации патологии отводящего нерва имеет совместное применение электрофореза с 15% раствором нейромидина. По стандартной схеме, длительность одного сеанса составляет 15 минут. Процедура проводится ежедневно на протяжении двух недель.
Кроме физиопроцедур врачом назначается специальная гимнастика для глаз, проделывать которую следует также ежедневно.
При парезе отводящего нерва требуется дополнительное воздействие и на диплопию. Для этих целей используется призмы Френеля, представляющие собой тонкие и гибкие пластины, которые прикрепляются к очкам больного. За счет них происходит облегчение симптомов пареза и поддержка бинокулярности зрения.
Призмы существуют с разными углами и подбираются индивидуально.
У пациентов с более серьезными формами отклонения толщина используемой призмы может крайне негативно повлиять на зрение, поэтому в этом случае чаще всего используют окклюзию — временно закрывают один глаз.
Справка! Окклюзия практически никогда не применяется в детской практике при подобной патологии, так как это может привести к развитию синдрома «ленивого глаза».
Использование призмы Френеля или окклюзии требуют длительного периода наблюдения, обычно длящегося от 9 месяцев до 1 года. Это связано с тем, что некоторые виды парезов могут восстанавливаться и без хирургического вмешательства.
Чаще всего данные мероприятия проводят в комплексе с медикаментозной терапией, что позволяет в разы ускорить процесс выздоровления.
Предлагаем Вам ознакомиться с полезным видео по теме:
В большинстве случаев, парез отводящего нерва, в отличие от патологий ряда других глазных нервов, является обратимым состоянием.
Если причина возникновения пареза кроется в инфекции, то после ее полного излечивания работа нерва восстанавливается самостоятельно.
В ряде случаев, когда парез является следствием перенесенных серьезный травм черепа, неоперабельных опухолевых заболеваний или же возникает по причине тяжелого поражение самого нерва, наступает паралич отводящего глазного нерва и патология становится неизлечимой.
Парез отводящего глазного нерва — обратимая патология, требующая длительного лечения с использованием средств медикаментозной терапии совместно с физиопроцедурами. Коррекция патологии происходит за счет устранения всех возможный причин, вызвавших данное состояние, если это является возможным. В крайнем случае, когда по истечении определенного промежутка времени парез нерва не прошел самостоятельно, проводится хирургическое вмешательство.
источник
Блоковый нерв (чисто двигательный) берет начато в двигательном ядре (п. nervi trochlearis), расположенном в среднем мозге на дне сильвиева водопровода на уровне нижних бугорков четверохолмия кзади от ядер III пары.
Волокна идут каудально, делают полный перекрест позади aquaeductus cerebri.
Это единственный нерв, появляющийся не на основании мозга, а на дорсальной стороне мозгового ствола.
Прободает кавернозный синус, через fissura orbitalis superior проникает в глазницу снаружи от anmdus Zinni и достигает верхней косой мышцы глаза.
Невропатии блокового нерва могут наблюдаться при локализации очага поражения в области основания мозга, в кавернозном синусе, в области верхней глазничной щели и глазницы (опухоли, кровоизлияния, ишемии, воспалительные процессы).
Нарушения функции IV пары могут быть как изолированными, так и в сочетании с III парой. Двустороннее поражение верхних косых мышц говорит о локализации патологического очага в области перекреста в vellum medullare superior (кровоизлияниях, опухоли шишковидной железы).
Патология блокового нерва сопровождается легким нарушением поворота глазного яблока кнаружи и книзу, в результате чего появляется диплопия при взгляде вниз.
Отводящий нерв — двигательный, иннервирует латеральную прямую мышцу глаза. За счет соединительных ветвей в стволе нерва включены вегетативные и чувствительные волокна.
Ядро отводящего нерва (nucl. abducens), слагающееся из крупных эфферентных нервных клеток, находится в покрышке (tegmentum) моста на дне IV желудочка, около его средней линии, больше кпереди.
Ствол нерва выходит из мозга у заднего края моста, между ним и пирамидой продолговатого мозга. Затем входит снаружи от спинки турецкого седла в кавернозный синус, где располагается по наружной поверхности внутренней сонной артерии. Затем через верхнюю глазничную щель он проникает в глазницу и идет вперед над глазничным нервом.
В кавернозном синусе к нерву подходят соединительные ветви от сплетения внутренней сонной артерии, содержащие симпатические нервные волокна. Отводящий нерв иннервирует наружную прямую мышцу глаза.
Отводящий нерв отличается наибольшей чувствительностью по сравнению с другими глазодвигательными нервами к травме, к повышению внутричерепного давления. Поражается нерв чаще на основании мозга.
Близость отводящего нерва и корешка тройничного нерва к задней поверхности пирамиды височной кости способствует переходу на них процесса из среднего уха и возникновение синдрома Градениго, характеризующегося гнойным средним отитом, стреляющей болью в височно-теменной области, парезом отводящего нерва (описал итальянский врач G.Gradenigo в 1904 г.), с ограничением движения глаза кнаружи.
Ядро отводящего нерва лежит рядом с двигательными, чувствительными путями, поэтому нередко наблюдается их совместное поражение. Так, из-за близкого расположения к супрануклеарному центру взора может наблюдаться сочетание паралича взора вправо (влево) с параличом абдуценса той же стороны.
Все глазодвигательные функции исследуются в среднем положении головы и при взгляде больного прямо (первичная позиция).
Обращается внимание на ширину глазных щелей, их величину. В норме верхнее веко не должно заходить на область зрачка. Если оно заходит, это — птоз (или полуптоз).
Для исследования функции мышцы, поднимающей верхнее веко (по Бэрку), прижимая пальцем кожу у надбровной дуги, просят посмотреть вверх. Если при взгляде кверху глазная щель расширилась, то функция леватора частично сохранена.
Далее делается попытка вывернуть верхнее веко. Если оно не выворачивается, это может свидетельствовать о полном параличе леватора.
Экзофтальмометрия осуществляется специальным прибором (экзофтальмометром), которым определяется выстояние глазных яблок (экзофтальм, эндофтальм).
Определяется угол косоглазия по Гиршбергу с выполнением covertest (cvt). Луч света зеркальцем направляется в глаза больного — световой рефлекс должен быть симметричным на правом и левом зрачке, проходить почти через центр зрачка. Если рефлекс на одном глазу несимметричен другому, то мы имеем дело с косоглазием (гетеротропией).
Величина девиации определяется по схеме:
— знак»+» обозначает сходящееся косоглазие (интропия);
— знак»-» обозначает расходящееся косоглазие (экзотропия);
— «1 или 1» — вертикальное косоглазие.
Прикрывая то правый, то левый глаз, затем убирая ладонь (covertest), определяем девиацию правого и левого глаза.
Запись производится так:
— дев. = +10 (угол правого и левого глаза равны) OD=OS;
— дев. = -15-20 (углы неравны). Офтальмодинамика исследуется по схеме Эберта.
Исследуется прямая и содружественная реакция зрачков на свет: врач ладонью то прикрывает глаз больного (зрачок прикрытого глаза расширяется), то открывает его (зрачок открываемого глаза суживается) — прямая реакция на свет. При этом обращается внимание на поведение другого зрачка. Реакция зрачка второго глаза полностью совпадает с реакцией открываемого глаза (содружественная реакция). Отсутствие содружественной реакции на свет указывает на поражение парасимпатических волокон в продольном пучке.
Проверяется реакция зрачка на конвергенцию. Для этого больному предлагается смотреть на неврологический молоточек, отодвинутый на 50—60 см Молоточек медленно приближается к носу больного. В норме происходит сближение осей глазных яблок (конвергенция) с одновременным сужением зрачков. Наибольшее сужение зрачков наблюдается на расстоянии 10—15 см. Отсутствие реакции на конвергенцию говорит о поражении продольного пучка.
Исследуется реакция зрачков на аккомодацию (проверяются на одном глазу, другой закрыт). В норме отмечается сужение зрачков при рассмотрении предмета вблизи и расширение — при взгляде вдаль.
Исследуется реакция зрачков на боль. При болевом раздражении любого участка тела отмечается расширение зрачков на стороне боли (симптом Парро). Отсутствие расширения зрачка на боль говорит о поражении симпатической иннервации зрачка.
Центральные параличи глазных мышц возникают при поражении кортиконуклеарных путей, встречаются довольно редко из-за двусторонней иннервации ядер глазодвигательных нервов. При центральных параличах (парезах) есть парез взора, т.е. сужение, ограничение бинокулярного поля взора.
Центральные параличи имеют 2 особенности:
1) поражается оба глаза;
2) 2 или 4 мышцы (синергисты) находятся в состоянии спазма, а их антагонисты — в состоянии крайнего расслабления (атоничности).
Глаза всегда «повернуты на очаг поражения». Если же страдает и пирамидный путь, то глаза повернуты на очаг, но «от гемиплегии».
Возможны следующие варианты нарушений ассоциированных движений глаз:
— надъядерный паралич взора вправо: 1) глаза повернуты влево; 2) вынужденный поворот головы (тортиколлис) влево; 3) движения по горизонтали отсутствуют; 4) движения по вертикали в полном объеме;
— надъядерный паралич взора влево: 1) глаза повернуты вправо; 2) вынужденный поворот головы вправо; 3) движения по горизонтали отсутствуют; 4) движения по вертикали в полном объеме;
— надъядерный паралич взора вверх: 1) глаза опущены вниз; 2) голова опущена вниз; 3) движения по горизонтали в полном объеме; 4) движения по вертикали отсутствуют.
Периферические параличи глазных мышц независимо от причины, их вызвавшей, приводят к развитию косоглазия (strabism). Косоглазие в свою очередь является полиэтиологическим заболеванием, вызываемым не только параличами глазных мышц. Поэтому при формулировании диагноза правильнее будет писать: сходящееся (расходящееся, вертикальное) косоглазие, паралич определенной мышцы (а не паралитическое косоглазие, как было принято раньше).
Угол косоглазия до того, как разовьется атрофия одних, гипертрофия других мышц, обычно не выражен. Единственной жалобой на ранних этапах является диплопия (двоение), которая объясняется тем, что при косоглазии лучи света возбуждают несимметричные, диспаратные, участки сетчаток. Диплопия может привести к ухудшению общего самочувствия — к головокружению, тошноте, рвоте.
Больной справляется с диплопией, прищуривая один глаз, отклоняя голову в ту сторону, где двоение меньше. Обычно диплопия отмечается непродолжительное время, организм сам помогает справиться с ней — подавляются изображения одного (чаще косящего) глаза на уровне коры головного мозга.
источник
Отводящий нерв (vi пара черепных нервов) относится к группе волокон ЦНС, которые отвечают за подвижность глаза. При этом его функции носят сравнительно ограниченный характер. При нейропатии и парезе отводящего нерва наблюдаются внешние проявления расстройства (глаз перестает двигаться кнаружи).
Ядро отводящего нерва находится в среднем мозге. Его волокна далее пролегают вдоль базальной поверхности и заходят в область продолговатого отдела. Часть отводящего нерва отходит в сторону пещеристого синуса и затрагивает внешнюю оболочку сонной артерии. После этого волокна вступают в верхнюю щель глаза и достигают задней поверхности органа зрения.
Такая анатомия призвана выполнять единственную функцию: иннервировать отводящим нервом прямую боковую мышцу, которая отвечает за движение глаза кнаружи.
За счет подвижности мышц человек может смотреть в стороны, не поворачивая при этом головы. При нарушении этих функций развивается косоглазие.
Внутренняя прямая мышца, являющаяся антагонистом прямой боковой и иннервируемая другими нервами, отвечает за перемещение глаз в сторону носа. В зависимости от того, какие волокна повреждены, наблюдается сходящееся либо расходящееся косоглазие.
Причиной возникновения невропатии отводящего нерва могут стать осложнения гриппа, сифилиса, энцефалита или дифтерии. В некоторых случаях такие нарушения отмечаются из-за распространения гнойного процесса из носовых пазух или острой интоксикации организма, вызванной отравлением этиловым спиртом или тяжелыми металлами.
Паралич отводящего нерва у взрослых вызывают следующие причины:
При этом не всегда удается выяснить, почему возник парез отводящего нерва левого или правого глаза. В подобных случаях говорят об идиопатических причинах развития патологии. Реже это расстройство вызывают:
- повышенное внутричерепное давление либо артериальная гипертензия;
- менингит;
- рассеянный склероз;
- злокачественные опухолевые процессы в головном мозгу;
- гигантоклеточный артериит;
- инсульт;
- гидроцефалия (характерна для детей).
У детей парезы отводящего нерва отмечаются на фоне доброкачественных опухолей головного мозга, после травм или инфекционного заражения носа, ушей или глаз.
Причем у ребенка нарушения нередко развиваются быстро и со временем проходят, не провоцируя осложнений.
При поражении отводящих нервов возникает паралич мышц. При этом характер симптоматики определяется локализацией патологического процесса. Как правило, проявляется в виде следующих симптомов:
- снижение подвижности глаз (или одного глаза);
- отклонение глаза в сторону;
- приступы головокружения;
- нарушение ориентации в пространстве;
- нарушение походки;
- раздвоение видимых объектов (диплопия).
Однако, если патологический процесс протекает внутри ствола головного мозга (это состояние известно как паралич Фовиля), возможно одновременное поражение отводящего и лицевого нервов. Тогда характер клинической картины меняется. Более того, при таком расстройстве отмечаются не только нарушение подвижности глазных яблок, но и паралич конечностей.
Кроме указанного случая возможны еще два варианта пареза данного типа: ядерный паралич и двустороннее косоглазие. Первый случай развивается на фоне поражения волокон головного мозга, вызванного тромбозом, аневризмой внутречерепной артерии или другими подобными нарушениями.
При двустороннем параличе отводящего нерва отмечается сходящееся косоглазие. К этому состоянию чаще приводит высокое внутричерепное давление, которое в ряде случаев провоцирует смещение головного мозга. Сходящее косоглазие возникает незадолго до либо уже после смерти пациента.
Диагностика пареза отводящего нерва не вызывает затруднений, так как еще на начальной стадии развития патологического процесса отмечается смещение глаза в сторону. Для того, чтобы подобрать оптимальное лечение, необходимо установить причину возникновения болезни. Для этого назначаются:
- ангиография сосудов глаза;
- МРТ и КТ головного мозга;
- офтальмоскопия.
Диагностикой проверяется степень подвижности и характер реакции на свет пораженных глаз. При необходимости комплекс указанных мероприятий дополняется другими исследованиями (общим и биохимическим анализом крови), которые позволяют выявить причинный фактор.
Лечение подбирается с учетом особенностей провоцирующего фактора. Часто в терапии пареза применяется методика, предусматривающая введение «Нейромидина» непосредственно в пораженные ткани. Такой подход улучшает сократимость мышц и предупреждает развитие осложнений.
Второй вариант часто применяемого лечения пареза отводящего глазного нерва – введение ботулинического токсина. Это вещество помогает предотвратить снижение подвижности медиальной прямой мышцы. Такая процедура дополняется ношением призмы Френеля, которая крепится к очкам и помогает устранить диплопию, поддержать бинокулярное зрение.
В лечении пациентов с более серьезными поражениями призмы не применяются. В таких случаях на время закрывают пораженный глаз. Метод не применяется в лечении детей, так как способен вызвать синдром ленивого глаза.
Продолжительность ношения повязки или призм Френеля определяется тяжестью случая. Для полного восстановления левого либо правого глаза требуется в среднем 9-12 месяцев.
Общее лечение нейропатии отводящего нерва глаза дополняют воздействием импульсного низкочастотного тока либо электрофореза с 15-процентным раствором «Нейромидина». Хороший эффект демонстрирует и просмотр стереокартинок. Этот способ применяется для укрепления глазодвигательных мышц, повышения нагрузки на пораженные нервы, восстановления кровообращения в проблемной зоне. Благодаря стереокартинкам удается нормализовать иннервацию органов зрения.
Терапию пареза часто сочетают с гимнастикой для глаз. Тип упражнений подбирается индивидуально исходя из особенностей конкретного случая.
В осложненных ситуациях вместо медикаментозной терапии применяется хирургическое вмешательство, в ходе которого врач перемещает пораженные мышцы, восстанавливая прежнюю подвижность глазного яблока. По окончании процедуры назначают глазные капли, тонизирующие кровеносные сосуды и нормализующие кровообращение. Вместе с этими препаратами рекомендуют принимать витаминные комплексы («Черника Форте», «Виталюкс плюс» и другие).
В большинстве случаев поражение отводящего нерва не вызывает необратимых последствий и хорошо поддается лечению. Если парез возник на фоне инфекционного заражения, после излечивания сопутствующей патологии функции глаз восстанавливаются в полном объеме.
Если нейропатия вызвана опухолевыми процессами в головном мозгу или тяжелыми травмами, то развивается паралич. В подобных ситуациях полностью восстановить глазодвигательные функции невозможно.
В целях профилактики подобных осложнений нужно ограничить воздействие внешних факторов на голову; избегать травм, а при повреждении черепа обязательно пройти осмотр у офтальмолога.
Аналогичную процедуру рекомендуют пациентам, имеющим сердечно-сосудистые патологии для предотвращения развития внутричерепной гипертензии и другим заболеваний, из-за которых снижается нервная проводимость.
Необходимо избегать стрессовых ситуаций, провоцирующих микроинсульты и, как следствие, парезы. А при заболеваниях хронического характера следует соблюдать рекомендации по профилактике рецидивов.
источник
Отводящий нерв — это шестая пара черепно-мозговых нервов, корешок лицевого нерва при этом образует петлю вокруг ядра отводящего. Отводящий нерв иннервирует только наружную прямую мышцу, при этом его функция сводится к отведению кнаружи глазного яблока.
Существует две разновидности патологии отводящего нерва — парез и паралич. Парез отводящего нерва — это ограничение движения глазного яблока кнаружи. Паралич отводящего нерва — это полная утрата подвижности глаза кнаружи. При этом норма подвижности глаза кнаружи — это возможность касания наружной спайки век наружного края роговой оболочки. Если этого нет, то патология отводящего нерва очевидна.
Клиническая картина пареза отводящего нерва характерна следующими признаками.
- Ограниченная подвижность глазного яблока.
- Вторичное отклонение глаза.
- Двоение.
- Положение головы — непроизвольно-вынужденное.
- Головокружение.
- Нарушение оринтации.
- Неровная, неуверенная походка.
При легкой форме пареза симптомы маловыражены и практически не причиняют беспокойства больному. В то время, как при параличе те же симптомы выражены сильно и доставляют значительный дискомфорт.
Вследствие чего возникает парез отводящего нерва? Как правило, это происходит в результате поражения центральной нервной системы при инфекциях и интоксикациях. К инфекциям подобного рода (которые поражают глазодвигательные нервы) относятся дифтерия, эпидемический энцефалит, сифилис, осложнения после гриппа, болезнь Гейне-Медина. К интоксикациям, вызывающим парез отводящего нерва, относятся сильное алкогольное опьянение, отравление свинцом (соединением тяжелых металлов), ботулизм, отравление угарным газом.
По месту повреждения парезы и параличи отводящего нерва разделяются на корковые, ядерные, проводниковые, корешковые и периферические поражения.
Как уже было сказано, парез отводящего нерва — это часть заболевания центральной нервной системы. Поэтому и лечение, и прогноз болезни зависят от основного заболевания, его этиологии. После выздоровления после инфекционных заболеваний и интоксикаций парез отводящего нерва обычно устраняется. Восстановление не наступает лишь при неустранимых заболеваниях — переломах черепа, опухолях, сильных травмах нерва.
источник
Центральный путь отводящего нерва такой же, как и у остальных нервов Мой группы. Ядро VI пары ЧН расположено в дорсальной части моста под средним возвышением, кнутри и дорсальнее ядра лицевого нерва.
Интрамедулярная часть корешка отводящего нерва выходит из вещества мозга в борозде между мостом и пирамидой. Здесь экстрамедуллярная часть корешка VI нерва ложится между передней нижней мозжечковой (a. cerebelli int. inf.) и задней нижней мозжечковой артериями. Направляясь вперед, нерв прободает твердую мозговую оболочку и вступает в пещеристую пазуху, где располагается кнаружи от внутренней сонной артерии, выходит из полости черепа через верхнюю глазничную щель, иннервирует наружную прямую мышцу глаза. Отводящие нервы расположены поверхностно и в определенных условиях легко придавливаются к костям основания черепа. На своем пути они пересекают вершину пирамиды височной кости с расположенными здесь Гассеровым узлом и отходящими от него ветвями тройничного нерва.
При поражении отводящего нерва нарушается движение глазного яблока кнаружи. В покое на больной стороне глаз отклоняется внутрь из-за превалирования функции внутренней прямой мышцы, больной указывает на двоение предметов при взгляде вдаль. Может наблюдаться вынужденная поза головы. При параличе отводящего нерва голова может быть опущена. Это объясняется тем, что у некоторых людей при взгляде исподлобья чисто механически происходит дивергенция глаз, что приводит к уменьшению двоения.
Семиотика поражения пути VI пары. Изолированное поражение отводящего нерва может встретиться при сахарном диабете. Такую возможность надо иметь в виду у лиц пожилого возраста. Наряду с этим у них обычно обнаруживаются другие неврологические и соматические проявления диабета, в частности, полинейропатия, вегетативно-трофические расстройства. В редких случаях причиной односторонней невропатии отводящего нерва могут служить аневризмы передней нижней или задней нижней мозжечковых артерий.
Двустороннее поражение отводящих нервов входит в разряд так называемого кранио-базального синдрома, который наблюдается при интракраниальной гипертензии, переломе костей основания черепа и др. Двусторонняя нейропатия отводящих нервов описывается при росте невриномы VIII пары ЧН под ствол мозга — так называемый внутренний вариант роста опухоли.
При распространении воспалительного процесса из среднего уха через воздушную систему пирамиды в среднюю черепную ямку может возникнуть ограниченный менингит, который клинически проявляет себя синдромом верхушки скалистой кости (синдром Градениго). Обычно при этом больного беспокоят боли в теменно-височной области (V пара), обнаруживается парез отводящего нерва. В тех случаях, когда под влиянием проводимой терапии не происходит разрешения синдрома, нарастает общемозговая симптоматика, ухудшается состояние больного, можно думать об абсцессе указанной локализации.
Синдром выворота IV желудочка возникает при опухолях данной локализации. При нем наблюдается вынужденное положение головы и тела, одно- или двусторонний парез отводящего нерва, иногда расстройства со стороны III пары часто поражается тройничный нерв. Больного беспокоят головокружение, шум в ушах, рвота, одностороннее нарушение слуха.
Интрамедуллярное поражение ядра (корешка) отводящего нерва. Синдром Фовилля. При нем на стороне очага обнаруживается поражение VI и VII пар ЧН, на противоположной очагу стороне — пирамидная симптоматика.
Синдром Гаспарини возникает при одностороннем поражении покрышки варолиева моста. Характеризуется патологией слухового, лицевого, отводящего и тройничного нервов в сочетании с расстройством чувствительности на противоположной стороне. Сочетанное поражение VI и IV пар ЧН может наблюдаться при синдроме Брунса. Он возникает при блокаде ликворных путей на уровне срединной и латеральной апертур IV желудочка и характеризуется следующим: при резких изменениях положения головы возникает резкая головная боль, головокружение, рвота, у ряда больных -нарушение дыхания, пульса, обморочное состояние, глазодвигательные нарушения — двоение в глазах, косоглазие (VI, IV пары ЧН), нистагм, вынужденная поза головы, стволовые тонические судороги. Может наступить внезапная смерть вследствие остановки дыхания и сердечно-сосудистой деятельности.
источник
I. Врожденный паралич отводящего нерва (6 пары ЧМН):
1. У небольшого процента здоровых новорожденных наблюдается односторонний изолированный паралич VI нерва, предположительно связанный с родовой травмой. Представляется вероятным, что многие из этих случаев остались недиагностированными, поскольку часто наблюдается полное спонтанное выздоровление в течение шести недель. Дифференциальный диагноз врожденного паралича VI нерва включает в себя инфантильную эзотронию с перекрестной фиксацией. Это состояние часто не диагностируется до достижения ребенком возраста нескольких месяцев.
2. Первичная аплазия/гипоплазия ядра отводящего нерва. У ребенка в течение первого года жизни родители замечают нарушение выравнивания глаз. Этот вариант врожденного нарушения черепной иннервации считается проявлением синдрома Duane. Наиболее характерная форма включает в себя невозможность отведения обоих глаз при нормальном выравнивании глаз в первичной позиции или нормальном выравнивании при повороте головы в сторону поражения.
В большинстве случаев одностороннего синдрома Duane развивается нормальная сенсорная бинокулярность и хорошая моторная фузия.
Синдром Duane бывает односторонним или двусторонним, спорадическим или наследственным. Некоторые случаи развиваются вторично вследствие тератогенных воздействий, например, талидомида. Синдром Duane может быть изолированным, или являться компонентом более обширного синдрома нарушения черепной иннервации, например синдрома Mobius или синдрома Poland и синдрома Goldenhar.
II. Приобретенный паралич отводящего нерва (6 пары ЧМН). Маленькие дети редко жалуются на диплопию. При параличе VI нерва, развившемся в первое десятилетие жизни, родители обычно замечают, что ребенок косит или закрывает один глаз при зрительной концентрации. Или же у ребенка возникает адаптационный поворот головы, помогающий выровнять глаза. Для детей постарше более характерны жалобы на диплопию, особенно (при частичном параличе VI нерва) диплопию при взгляде вдаль.
При сборе анамнеза следует сосредоточить особое внимание на событиях, которые могли бы объяснить развитие паралича (травма, недавно перенесенные инфекции и т.п.) и на дополнительных симптомах, которые могли бы помочь локализовать поражение или имеющие диагностическое значение. Во многих случаях клинический контекст возникновения симптоматики может объяснить причину паралича.
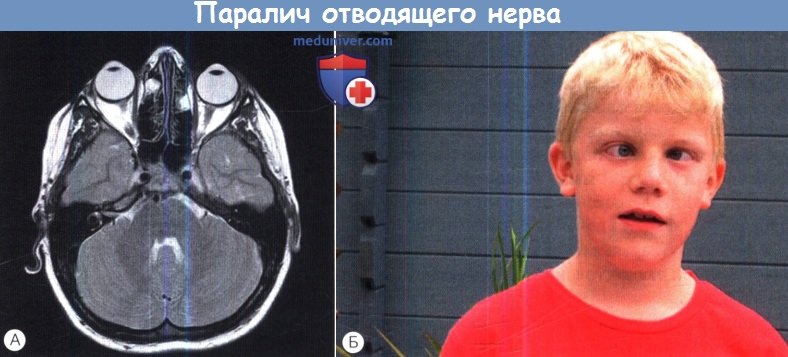
(А) На аксиальной Т2-взвешенной томограмме видно увеличение правого лицевого холмика (colliculus facialis);
у ребенка наблюдается двусторонний парез VI нерва и частичный парез VII нерва справа.
(Б) Клиническая фотография.
а) Обследование при параличе отводящего нерва (6 пары ЧМН). Для выявления скрытой эзодевиации могут потребоваться cover- и альтернирующий cover-тесты для дали и на большой дистанции. У более старших детей фиксации результатов исследования и оценки динамики состояния помогает применение экрана Hess. Следует искать признаки, которые могут помочь локализовать такие поражения, как слабость мышц или асимметрия, нистагм, сенсорная нейропатия тройничного нерва и синдром Horner. Миастения может симулировать какое-либо инфрануклеарное (или интер-/супрануклеарное) глазодвигательное расстройство; проверьте, нет ли форсированного закрывания глаз с помощью круговой мышцы глаза.
Исключите спазм рефлекса для близи (спазм конвергенции) — оцените реакции зрачков, может оказаться информативной динамическая ретиноскопия. Большое значение имеет осмотр диска зрительного нерва. Дифференциальный диагноз включает в себя:
1. Паралич дивергенции: то есть нормальное выравнивание при взгляде вблизи, эзотропия при взгляде вдаль, при сохранении отведения в полном объеме. Это состояние может сопровождать различную патологию ствола головного мозга.
2. Надъядерный парез отведения: одно- или двусторонний парез отведения с медленными отводящими саккадами +/- нистагмом приводимого глаза; вестибулоокулярный рефлекс не изменен. Эта «задняя межъядерная офтальмоплегия отведения» развивается в результате поражения рострального отдела моста/среднего мозга.
б) Важные причины паралича отводящего нерва (6 пары ЧМН):
1. Опухоль. Изолированный, обычно прогрессирующий паралич VI нерва может быть первым признаком внутричерепной опухоли, обычно новообразования в толще ткани головного мозга, или глиомы моста, или другой опухоли задней ямки, такой как эпендимома или медуллобластома. Таким же образом может проявлять себя хондрома ската затылочной кости (clivus). Параселлярные опухоли, такие как краниофаригнеома или опухоль гипофиза, могут прорастать кавернозный синус и вызывать параличи VI (или других глазодвигательных) нерва.
2. Травма. Установлено, что причиной паралича VI нерва может быть закрытая травма головы — иногда совсем легкая — без перелома черепа. При переломе основания черепа ему может сопутствовать паралич ипсилатерального лицевого нерва. Двусторонние травматические параличи VI нерва приводят к огромной эзотропии с перекрестной фиксацией и аномальным положением головы, они могут наблюдаться при битемпоральных сдавлениях головы, которые у детей в большинстве случаев сопровождаются также параличом VII нерва и потерей слуха.
3. Доброкачественный/поствирусный/идиопатический/воспалительный. Это состояние широко известно, но оно является диагнозом исключения и ставится при отсутствии патологических изменений при лучевом исследовании, в цереброспинальной жидкости и анализе крови. Паралич VI нерва обычно полный, односторонний, начинается внезапно. Предполагается, что провоцирующим фактором являются самые обыкновенные инфекции, например вирусные инфекции верхних дыхательных путей.
Однако параличи VI нерва могут развиваться при более тяжелых нейротропных вирусных инфекциях, например ветряной оспе. Прогноз хороший, восстановление начинается приблизительно через шесть недель после дебюта, полное выздоровление наступает в течение 3-4 недель.
Доброкачественный паралич VI нерва детского возраста может рецидивировать на той же стороне или на контралатеральном глазу. Локализация и природа патологии остается неясной.
Фокальная демиелинизация, поражающая пучки VI нерва моста может развиваться при остром диссеминированном энцефаломиелите и дебютирующем в детстве рассеянном склерозе. Нейросаркоидоз может проявляться мононевритом черепного нерва, чаще всего развивается поражение VII нерва, но встречается также и поражение VI нерва (или черепной полиневрит).
4. Внутричерепная гипертензия. Паралич VI нерва может развиваться вследствие внутричерепной гипертензии. Паралич может быть первым признаком обструкции путей оттока цереброспинальной жидкости опухолью или идиопатической внутричерепной гипертензии. В последнем случае у детей состоянием не обязательно наблюдается габитус и ИМТ (индекс массы тела), характерные для этого состояния у взрослых.
5. Инфекция. Установлено, что паралич VI нерва может осложнять течение менингита у новорожденных и в младенческом/детском возрасте, а также туберкулезный менингит. На фоне инфекции среднего уха, осложненной апицитом пирамиды височной кости, может развиваться синдром Gradenigo, который характеризуется параличом ипсилатерального VI нерва, болями в зоне иннервации V нерва и болями в ухе/ отореей. Инфекция среднего уха может приводить к тромбозу венозных синусов головного мозга и вторичной внутричерепной гипертензии в сочетании с параличом VI нерва.
Синдром Lemierre включает в себя перитонзиллярный абсцесс, вызванный Fusobacterium necrophorum (или другой анаэробной инфекцией), осложненный тромбозом внутренней яремной вены и септическим тромбофлебитом. Может развиваться ипсилатеральный паралич VI или, редко, IV нерва. Успешное лечение инфекции может не сопровождаться разрешением паралича.
6. Сосудистые. Сосудистые мальформации моста, например кавернома, могут манифестировать или осложняться ипсилатеральным параличом VI нерва.
7. Другие причины. Паралич VI нерва может развиваться после люмбальной пункции вследствие внутричерепной гипотензии. Паралич полный, развивается внезапно и сопровождается гипотензивной головной болью. Большинство случаев разрешаются спонтанно. Идиопатическая внутричерепная гипотензия, изредка встречающаяся у детей, сопровождается рецидивирующими головными болями, и иногда двоением вследствие паралича VI нерва. При МРТ выявляются характерные признаки.
в) Ведение и лечение паралича отводящего нерва (6 пары ЧМН). При приобретенных параличах VI нерва первостепенное значение имеет лечение вызвавшего их заболевания. После стабилизации состояния, прежде чем планировать хирургическое лечение, следует выжидать до года, когда возможно спонтанное восстановление. У детей с незрелым зрительным анализатором важную роль играет заклеивание одного глаза для профилактики амблиопии.
В случаях, когда спонтанного восстановления не наступило, паралич VI нерва с эзотропией не поддается лечению с помощью стандартных хирургических методик, применяемых при лечении косоглазия. После временного ослабления внутренней прямой мышцы инъекцией ботулотоксина выполняется височная транспозиция верхней и нижней прямых мышц целиком до места прикрепления наружной прямой мышцы, обычно в сочетании с усиливающими швами. Впоследствии может потребоваться рецессия внутренней прямой мышцы.
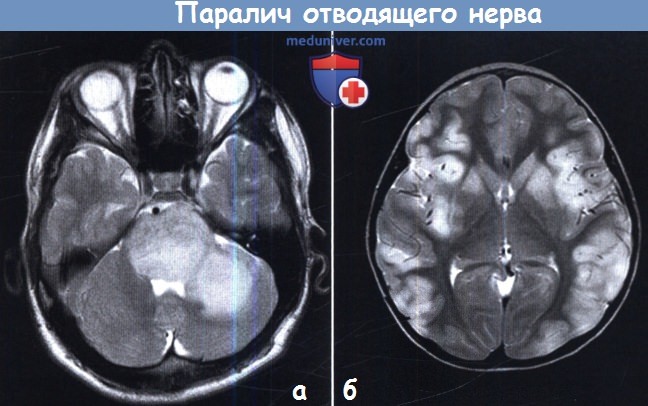
На аксиальной Т2-взвешенной томограмме видна огромная масса в толще ствола головного мозга и левого полушария мозжечка; агрессивная глиома моста.
б — Острый диссеминированный энцефаломиелит.
На аксиальной Т2-взвешенной томограмме виден мультифокальный отек и изменение сигнала коры в сочетании с поражением серого вещества.
У пациента наблюдался двусторонний паралич VI нерва. 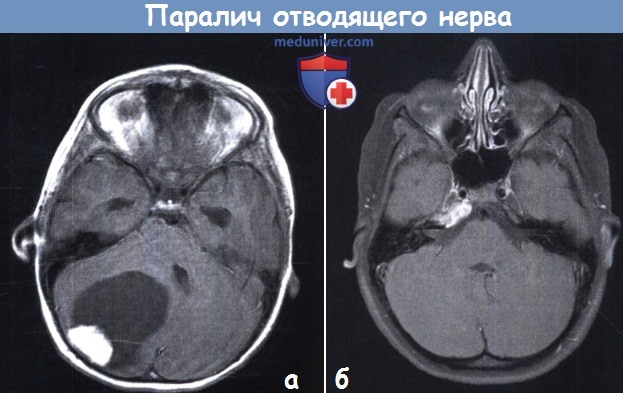
На аксиальной Т1-взвешенной томограмме после гадолиниевого усиления видна огромная киста мозжечка справа и контрастный узел, в сочетании с обструктивной гидроцефалией.
б — Апицит пирамиды височной кости с болезненным параличом правого VI нерва у шестилетнего пациента.
На аксиальной Т1-взвешенной (с подавлением жира, FS) томограмме после гадолиниевого усиления видно усиление контрастности верхушки пирамиды височной кости. 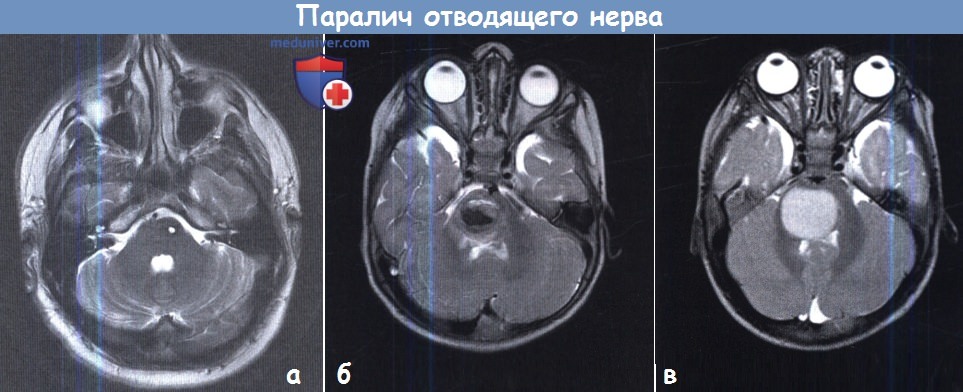
На аксиальной Т2-взвешенной томограмме видна кавернома моста.
источник

